Direttore Sanitario: dott.sa Ilde Cicchinelli - Autorizzazione DCA U00433
Visualizza articoli per tag: esame
Quando pensiamo al Papilloma Virus Umano (HPV), spesso l’attenzione si concentra sulle donne e sui rischi legati al tumore della cervice uterina. Tuttavia, l’HPV riguarda anche gli uomini, e non meno seriamente. Anche se spesso i sintomi sono silenziosi o assenti, l’infezione può portare a verruche genitali, alterazioni cellulari e, nei casi più gravi, tumori al pene, all’ano o alla gola.
Molti uomini possono sentirsi ansiosi all'idea di essere portatori del papilloma virus uomo, trasmettendolo involontariamente ai partner senza nemmeno saperlo. In questo articolo voglio guidarti alla scoperta di cosa significhi convivere con il Papilloma Virus maschile, aiutandoti a comprendere i sintomi, le modalità di trasmissione, i rischi e le opzioni per la diagnosi e la cura. La conoscenza è il primo passo verso la prevenzione.
L’HPV negli uomini, un nemico silenzioso
Il Papilloma Virus e la salute maschile
Sapevi che il Papilloma Virus Umano (HPV) è così comune da colpire quasi tutti gli uomini e le donne sessualmente attivi almeno una volta nella vita? Eppure, nonostante la sua diffusione, si parla poco del suo impatto sugli uomini. La maggior parte delle informazioni disponibili si concentra sui rischi per le donne, trascurando spesso che anche gli uomini possono subire conseguenze significative legate al papilloma virus uomo. È il momento di cambiare prospettiva.
L’HPV negli uomini può essere una minaccia silenziosa, che agisce nell’ombra senza dare sintomi per anni. Ti potrebbe sembrare di stare bene, di non avere alcun problema, e nel frattempo convivere con un’infezione che, se non monitorata, può portare a complicazioni come verruche genitali o, nei casi più gravi, tumori al pene, all’ano o alla gola.
Pensiamo, ad esempio, alla storia di Emilio (nome di fantasia), un uomo di 35 anni che si è accorto di avere piccole escrescenze sulla base del pene. All’inizio non gli ha dato peso, pensando che fossero semplici irritazioni. Dopo mesi di trascuratezza, durante un controllo di routine, ha scoperto che quelle escrescenze erano verruche genitali causate da HPV. Luca racconta: "Ero spaventato e imbarazzato. Non sapevo a chi rivolgermi. Ma una volta che ho parlato con il mio medico, ho capito che non ero solo e che c'erano soluzioni. È stato un sollievo sapere che potevo affrontare la situazione".
Fortunatamente, grazie a un trattamento tempestivo, Luca ha potuto risolvere il problema. Tuttavia, se fosse intervenuto prima, avrebbe evitato mesi di ansia e disagi.
L'HPV non è una condanna, e sapere di avere il virus non deve essere motivo di panico; informarsi e agire è il primo passo verso la gestione della propria salute.
Conoscere il virus, sapere come si trasmette e quali sono i rischi è fondamentale per proteggere non solo te stesso, ma anche i tuoi partner.
Come si contrae l'HPV nell'uomo?
La trasmissione del Papilloma Virus è più comune di quanto pensi, e non richiede nemmeno rapporti completi. L’HPV si trasmette principalmente attraverso:
- Rapporti sessuali vaginali, anali e orali: Il contatto diretto con la pelle o le mucose infette è sufficiente.
- Contatto pelle a pelle nella zona genitale: Anche senza penetrazione, il virus può passare da una persona all’altra.
- Oggetti contaminati: In rari casi, l’HPV può essere trasmesso attraverso l’uso condiviso di asciugamani o biancheria intima.
Un mito da sfatare è che solo chi ha molti partner sia a rischio. In realtà, anche un unico rapporto non protetto con una persona infetta può essere sufficiente per contrarre il virus. Per questo, l'HPV è così diffuso.
Perché l'HPV è pericoloso per gli uomini?
Molti uomini eliminano il virus spontaneamente grazie al sistema immunitario, ma in alcuni casi, fino al 30% delle infezioni persiste e può causare problemi significativi, inclusi tumori. I rischi principali includono:
- Verruche genitali: Piccole escrescenze carnose o a forma di cavolfiore che possono comparire sul pene, sull’ano o nella zona genitale.
- Lesioni precancerose: Alterazioni cellulari che, se non trattate, possono evolvere in tumori.
- Tumori associati all’HPV: Infezioni da ceppi ad alto rischio possono provocare tumori al pene, all’ano e all’orofaringe (gola).
Questo dimostra l'urgenza di una maggiore consapevolezza e prevenzione. Negli uomini, i tumori dell’orofaringe e dell’ano sono i più comuni e spesso vengono diagnosticati tardi, quando il trattamento diventa più complesso.
Come proteggersi dall’HPV?
Prevenire è sempre meglio che curare. Gli strumenti principali per proteggersi dall'HPV includono:
- Vaccinazione: Il vaccino contro l’HPV è raccomandato anche per i ragazzi e gli uomini fino ai 26 anni, ed è particolarmente efficace contro i ceppi più pericolosi.
- Preservativo: Riduce il rischio, anche se non offre una protezione totale poiché il virus può infettare aree non coperte.
- Controlli regolari: Effettuare un test per l’HPV, come il nostro HPV Test, è fondamentale per identificare eventuali infezioni e intervenire tempestivamente.
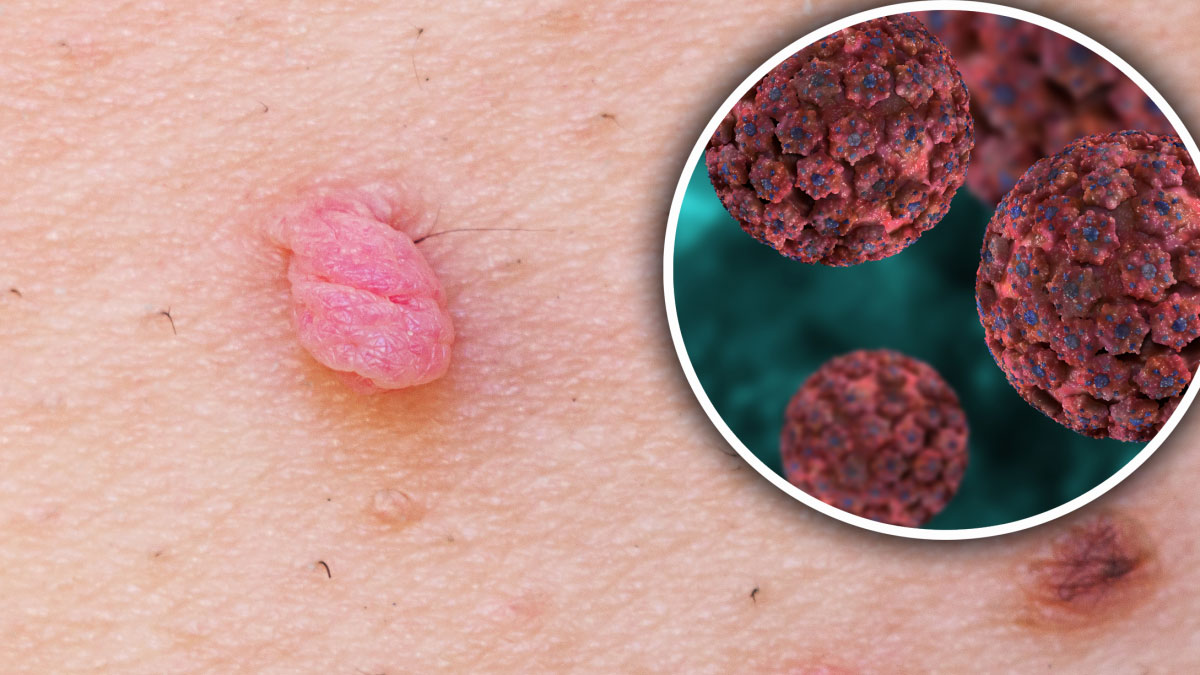
Papilloma Virus uomo: diagnosi e test per individuarlo
Sintomi dell’HPV nell’uomo: come riconoscerli
Uno dei motivi per cui l’HPV (Papilloma Virus Umano) è così diffuso è la sua capacità di rimanere silente. La maggior parte degli uomini che contraggono il virus non presenta sintomi evidenti, ma questo non significa che non ci siano rischi. Tuttavia, in alcuni casi, l’infezione può manifestarsi con segni ben riconoscibili.
Quali sono i sintomi dell'HPV nell’uomo?
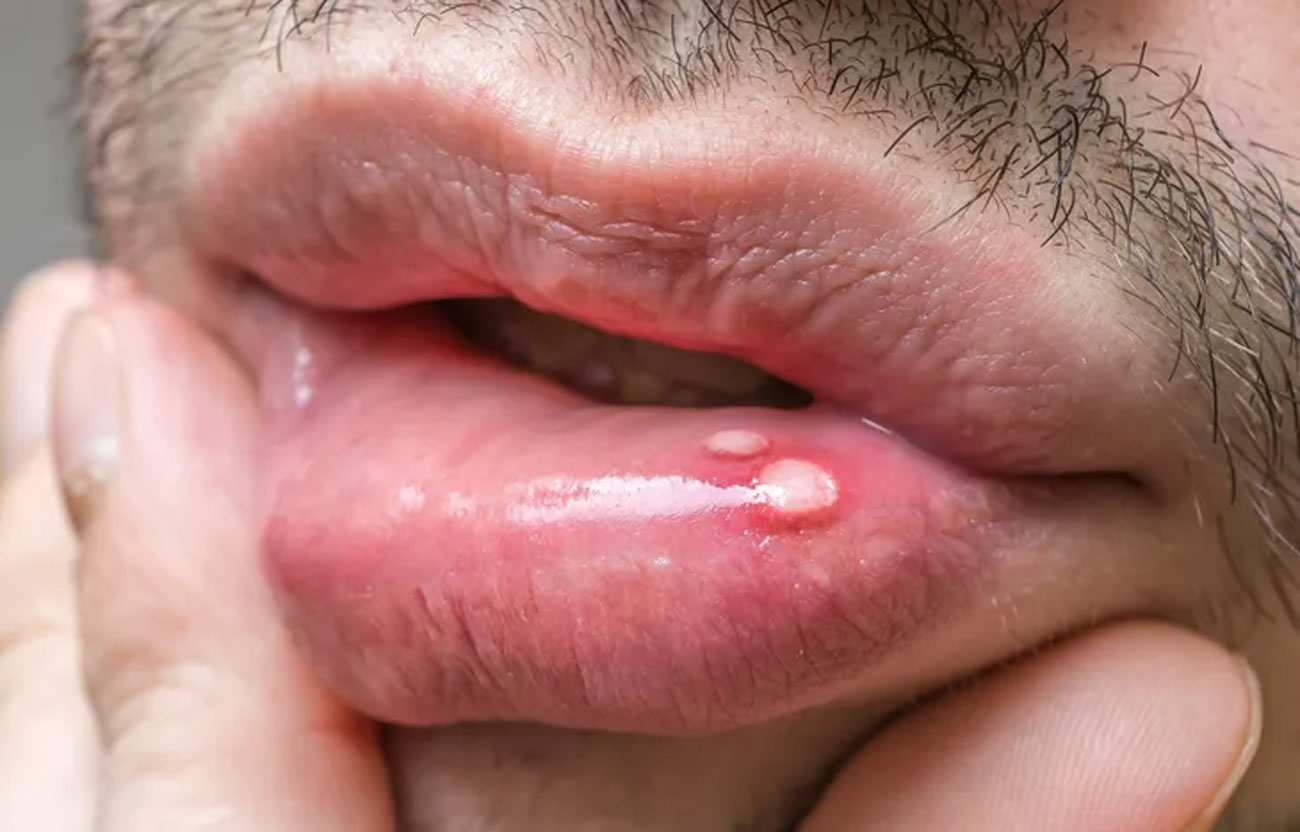
Verruche genitali
Le verruche genitali sono uno dei sintomi più comuni dell’HPV, in particolare dei ceppi a basso rischio (come HPV 6 e 11). Si presentano come piccole escrescenze carnose, singole o a grappolo, che possono comparire su:
- Pene
- Scroto
- Ano o zona perianale
- In alcuni casi, anche sulla bocca o gola (in caso di trasmissione orale)
Le verruche genitali non sono dolorose, ma possono causare prurito, fastidio o disagio estetico.
Lesioni precancerose
Nei casi di infezione da ceppi ad alto rischio (come HPV 16 e 18), possono svilupparsi alterazioni cellulari che non causano sintomi immediati ma che, se non monitorate, possono evolvere in tumori. Queste lesioni sono rilevabili solo tramite esami specifici come il Pap test anale o la biopsia.
Tumori associati all’HPV
L’HPV è collegato a diversi tipi di tumori negli uomini, tra cui:
- Tumore del pene
- Tumore dell’ano
- Tumori orofaringei (gola, tonsille, lingua)
I sintomi di questi tumori possono includere:
- Dolore persistente nell’area colpita
- Sanguinamento
- Difficoltà a deglutire o parlare (nei tumori orofaringei)
- Noduli o masse visibili o palpabili
Quando fare un test per l’HPV?
Molti uomini non si pongono il problema di fare un test per l’HPV perché pensano che sia un’infezione che riguarda principalmente le donne. Ma la realtà è ben diversa. L'HPV può colpire chiunque, indipendentemente dal sesso, e spesso si manifesta senza sintomi evidenti.
Questo significa che potresti essere portatore del virus senza saperlo, con il rischio di trasmetterlo a un partner o di sviluppare complicazioni più serie nel tempo.
Prendiamo il caso di Stefano (nome di fantasia), un uomo di 40 anni che conduce una vita apparentemente sana. Dopo aver scoperto che la sua compagna aveva contratto l’HPV durante uno screening di routine, Stefano ha deciso di sottoporsi a un controllo. Non presentava sintomi, ma il test ha rivelato un’infezione da un ceppo ad alto rischio. Grazie alla diagnosi precoce, è stato in grado di monitorare la sua condizione e prevenire eventuali problemi futuri.
Ma quando è il momento giusto per fare un test per individuare il papilloma virus negli uomini? Dovresti considerare di effettuare l'esame per HPV se:
- Hai rapporti sessuali non protetti.
- Noti escrescenze o anomalie nella zona genitale.
- Il tuo partner ha ricevuto una diagnosi di HPV.
- Hai una storia di rapporti multipli o hai avuto partner con diagnosi di infezione.
Come funziona il test per l’HPV?
Il test per l’HPV negli uomini non è standardizzato come quello per le donne, ma esistono diverse opzioni diagnostiche. Ecco le principali:
- Esame visivo: È il primo passo, durante il quale il medico esamina attentamente la zona genitale per individuare eventuali verruche o lesioni.
- Pap test anale: Simile al Pap test femminile, questo esame è utile per gli uomini che hanno rapporti sessuali anali, in particolare se presentano fattori di rischio.
- Biopsia: Se vengono rilevate lesioni sospette, il medico può prelevare un campione per un’analisi approfondita.
- Test del DNA HPV: Questo esame specifico rileva la presenza di ceppi virali ad alto rischio analizzando il materiale genetico.
HPV uomo: perché la diagnosi precoce è fondamentale?
Sono davvero molti (troppi) gli uomini che ignorano l'importanza di una diagnosi precoce, ma il tempo è un fattore cruciale nella gestione dell’HPV nell'uomo. Individuare l’infezione nelle sue fasi iniziali permette di monitorarla, trattare le eventuali manifestazioni (come verruche genitali o lesioni precancerose) e ridurre significativamente il rischio di complicazioni più gravi.
Quali ceppi di papilloma virus nell'uomo causano tumori
I ceppi oncogeni di HPV negli uomini appartengono alla categoria dei ceppi ad alto rischio e possono causare tumori genitali, anali e orofaringei. Sebbene molte infezioni da HPV si risolvano spontaneamente, alcune infezioni persistenti possono portare a lesioni precancerose o tumori maligni.
Ceppi oncogeni più comuni di HPV nei maschi
-
HPV 16
- È il ceppo più frequentemente associato ai tumori maschili.
- Responsabile della maggior parte dei casi di tumore dell’orofaringe, dell’ano e del pene.
- È anche legato a lesioni precancerose nella regione anale, più comuni negli uomini che hanno rapporti sessuali anali.
-
HPV 18
- Il secondo ceppo ad alto rischio più comune.
- È associato a tumori del pene e dell’ano, anche se meno frequentemente rispetto all’HPV 16.
-
HPV 31, 33, 45, 52, 58
- Questi ceppi contribuiscono a una parte significativa delle infezioni oncogene.
- Sebbene meno frequenti, sono comunque considerati ad alto rischio per i tumori genitali e anali.
Tumori maschili associati ai ceppi oncogeni
-
Tumore dell’orofaringe
- Causato principalmente dall’HPV 16.
- Colpisce la gola, le tonsille e la base della lingua.
- Più frequente negli uomini che nelle donne.
-
Tumore anale
- L’HPV 16 è il ceppo predominante, ma anche altri ceppi ad alto rischio possono contribuire.
- Più comune negli uomini che hanno rapporti sessuali anali.
-
Tumore del pene
- Sebbene raro, è strettamente correlato a infezioni persistenti da HPV 16 e HPV 18.
-
Tumori genitali esterni
- Verruche genitali che, se causate da ceppi ad alto rischio e non trattate, possono evolvere in lesioni precancerose.
La progressione verso il tumore
Non tutte le infezioni da HPV ad alto rischio portano a tumori. La maggior parte delle infezioni viene eliminata dal sistema immunitario nel giro di 1-2 anni. Tuttavia, se l’infezione persiste, il virus può alterare il DNA delle cellule ospiti, causando lesioni precancerose che, senza trattamento, possono evolvere in cancro.
Prevenzione del papilloma virus uomo
- Vaccinazione: I vaccini disponibili (come Gardasil 9) proteggono contro i ceppi oncogeni più comuni, inclusi HPV 16, 18, 31, 33, 45, 52 e 58.
- Screening regolare: Per le donne, il Pap test e l’HPV test sono strumenti essenziali per identificare precocemente lesioni precancerose. Per gli uomini, in caso di rischio, possono essere effettuati test come il Pap test anale e il test del DNA HPV.
Prevenzione e cura del Papilloma Virus maschile
Prevenzione: come proteggersi dall’HPV?
Prevenire l’HPV è più facile di quanto pensi, soprattutto se adotti un approccio consapevole e proattivo. Il primo passo è informarti: sapere come si trasmette e quali sono i rischi ti permette di prendere decisioni più sagge.
Ecco alcune strategie efficaci:
- Vaccinazione: Il vaccino contro l’HPV è una delle armi più potenti che abbiamo per combattere il virus. Protegge dai ceppi più pericolosi, riducendo il rischio di tumori e altre complicazioni. È particolarmente raccomandato per i ragazzi e gli uomini fino ai 26 anni, ma può essere utile anche dopo, in base alle circostanze personali.
- Preservativo: Sebbene non offra una protezione completa, riduce significativamente il rischio di infezione. È fondamentale utilizzarlo in tutti i rapporti, inclusi quelli orali e anali, per prevenire il papilloma virus uomo.
- Educazione sessuale: Essere consapevoli dei rischi legati all’HPV e praticare sesso sicuro sono fondamentali per proteggere te stesso e i tuoi partner.
Quali trattamenti sono disponibili?
Non esiste una cura definitiva per eliminare il virus dal corpo, ma è possibile gestire i sintomi e trattare le conseguenze. I trattamenti più comuni includono:
- Rimozione delle verruche genitali: Può essere effettuata tramite crioterapia, laser o trattamenti topici prescritti dal medico.
- Trattamento delle lesioni precancerose: Queste vengono spesso rimosse con ablazione o altre tecniche per prevenire l’evoluzione in tumori.
- Monitoraggio regolare: Anche se il sistema immunitario è in grado di eliminare l’HPV nella maggior parte dei casi, è importante tenere sotto controllo eventuali alterazioni cellulari.
Vivere con il papilloma virus uomo: storie di normalità
Convivere con l’HPV non è una condanna, ma una condizione che richiede attenzione. Marco (nome inventato), un ragazzo di 28 anni, ha scoperto di avere l’HPV durante un controllo di routine. Inizialmente si è sentito sopraffatto, ma grazie al supporto del medico ha imparato a gestire la situazione. Oggi vive serenamente, sapendo di monitorare regolarmente la sua salute.

Domande frequenti sull’HPV negli uomini
1. Cos’è l’HPV negli uomini?
È un virus che può infettare la zona genitale, l’ano e la gola, spesso senza sintomi.
2. Come si trasmette il Papilloma Virus?
Attraverso rapporti sessuali non protetti o il contatto pelle a pelle.
3. Gli uomini possono vaccinarsi contro l’HPV?
Sì, il vaccino è raccomandato e molto efficace per prevenire il papilloma virus uomo.
4. Quali sono i sintomi dell’HPV nell’uomo?
Verruche genitali, lesioni precancerose e, raramente, tumori.
5. Esiste un test per l’HPV maschile?
Sì, come il Pap test anale e il test del DNA HPV.
6. L’HPV può causare tumori negli uomini?
Sì, i ceppi ad alto rischio sono associati a tumori del pene, dell’ano e della gola.
7. Il preservativo protegge dall’HPV?
Riduce il rischio, ma non elimina completamente la possibilità di infezione.
8. Cosa fare se si sospetta un’infezione da HPV?
Consultare un medico e prenotare un test specifico.
9. Quanto è diffuso l’HPV negli uomini?
Molto comune: circa il 70% degli uomini sessualmente attivi lo contrae.
10. Come si cura l’HPV?
Il papilloma virus uomo non si cura, ma le sue manifestazioni possono essere trattate.
11. Posso avere HPV anche senza sintomi?
Sì, la maggior parte degli uomini non presenta sintomi evidenti, ma può comunque trasmettere il virus.
12. Quanto tempo impiega il sistema immunitario a eliminare l’HPV?
Di solito, il virus viene eliminato spontaneamente entro 1-2 anni. Tuttavia, alcune infezioni possono persistere.
13. l vaccino contro l’HPV è utile dopo i 26 anni?
Il vaccino è più efficace prima dell’esposizione al virus, ma può essere raccomandato anche dopo i 26 anni in determinate situazioni.
14. Come posso proteggere i miei partner se ho l’HPV?
Usa il preservativo per ridurre il rischio di trasmissione e informa il partner. Sottoponiti a controlli regolari.
15. HPV e clamidia possono coesistere?
Sì, coinfezioni da HPV e clamidia sono comuni e possono aumentare il rischio di complicazioni. Scopri di più sulla Clamidia uomo.
Il nostro corpo è una macchina straordinaria, capace di difendersi in modo impeccabile da infezioni e lesioni. Una delle proteine chiave coinvolte nella risposta immunitaria è la Proteina C Reattiva (PCR), prodotta dal fegato e rilasciata nel sangue in risposta a infiammazioni. Quando i livelli di questa proteina sono alti, potrebbe significare che c'è un'infezione in corso o qualche altro problema di salute. Maria, una madre di due bambini, ha scoperto di avere la proteina C reattiva alta durante un controllo di routine. Inizialmente spaventata, ha condiviso la sua esperienza con il medico, che l'ha rassicurata e l'ha guidata attraverso il percorso di diagnosi e trattamento.
Ma cosa significa effettivamente avere la proteina C reattiva alta? Ti sei mai chiesto come un semplice esame del sangue possa rivelare tanto sul tuo stato di salute? E perché è così importante monitorare questo valore?
In questo articolo scopriremo tutto ciò che devi sapere sulla PCR, dalle cause ai valori normali, fino agli esami necessari per tenere sotto controllo la salute.
Cos'è la Proteina C Reattiva?
Il ruolo della Proteina C Reattiva nel corpo
La proteina C reattiva (PCR) è una proteina prodotta dal fegato che si attiva in risposta a una lesione, infezione o infiammazione. Quando il corpo rileva un problema, come un'infezione batterica o un danno ai tessuti, il livello di PCR nel sangue può aumentare notevolmente. Questo rende la PCR un ottimo indice di infiammazione. Nel campo della medicina, la proteina C reattiva viene utilizzata come marker per identificare lo stato di salute generale del paziente e per monitorare il successo delle terapie.
Quando i livelli di PCR nel sangue sono alti, significa che il corpo sta reagendo a una condizione di stress o danno. Ma è importante ricordare che la PCR non ci dice l’origine precisa dell’infiammazione. Per questo motivo, se viene riscontrato un valore elevato, è necessario approfondire con ulteriori esami.
Quando la Proteina C Reattiva è alta: cause e significato
Avere la proteina C reattiva alta è una condizione che può essere causata da diversi fattori. In molte situazioni, l'aumento della PCR indica una infezione batterica o un'infiammazione cronica, come l'artrite reumatoide. Altre volte, può essere correlata a condizioni più gravi come tumori o problemi cardiovascolari.
Un aumento persistente della proteina C reattiva può essere legato a condizioni di infiammazione cronica, come la disbiosi intestinale. Questa condizione è causata da uno squilibrio della flora batterica intestinale, che può influire negativamente sul sistema immunitario, aumentando l’infiammazione nel corpo.
Tuttavia, ci sono anche casi in cui un valore elevato di PCR è dovuto a una causa temporanea, come una lesione o una malattia acuta.
Tra le cause più comuni di PCR alta possiamo includere:
- Infezioni batteriche o virali.
- Malattie autoimmuni.
- Disturbi cardiovascolari come infarto o ictus.
- Gravidanza, durante la quale i livelli di PCR possono essere leggermente aumentati.
Monitorare la PCR permette ai medici di valutare lo stato di infiammazione del corpo e di capire se è necessario intervenire.
Proteina C Reattiva e infezioni: cosa indica un valore alto
La PCR è spesso utilizzata come strumento di diagnosi per le infezioni acute. In caso di infezioni gravi, come la polmonite o la sepsi, il livello di proteina C reattiva nel sangue può aumentare drammaticamente. I medici usano il test della PCR per valutare l'efficacia di un trattamento antibiotico o per capire se l'infezione sta peggiorando. In queste circostanze, il valore della PCR agisce come un segnale di allarme, richiedendo un intervento rapido per prevenire complicazioni.
Come si misura la Proteina C Reattiva
Il test della PCR: come funziona
Il test della proteina C reattiva è un semplice esame del sangue che misura i livelli di PCR nel corpo e può essere effettuato presso il nostro laboratorio.
Il campione di sangue viene raccolto in laboratorio e analizzato per determinare il valore della PCR, che viene espresso in milligrammi per litro di sangue (mg/L). Normalmente, i livelli di PCR nel sangue dovrebbero essere molto bassi, di solito inferiori a 10 mg/L. Valori più alti possono indicare una risposta infiammatoria.
L'esame può essere eseguito in vari contesti, come parte di un check-up di routine o durante una malattia per monitorare l'evoluzione dell'infiammazione. È un test estremamente utile, poiché offre informazioni rapide sullo stato di salute del paziente.
Test quantitativo o qualitativo: quale scegliere?
Esistono due tipi principali di test per misurare la PCR: quantitativo e qualitativo. Il test quantitativo misura la quantità esatta di proteina C reattiva nel sangue, fornendo un numero preciso che aiuta i medici a comprendere il livello di infiammazione. Il test qualitativo, invece, rileva solo se la PCR è presente nel sangue, senza indicarne l'esatta concentrazione.
Generalmente, il test quantitativo è preferito perché consente di monitorare l’andamento dei livelli di PCR nel tempo. Questo è particolarmente importante in pazienti con condizioni croniche o sottoposti a trattamenti, poiché permette di valutare l'efficacia delle terapie.
Proteina C Reattiva e altri esami del sangue: il ruolo dell'emocromo e VES
Oltre alla misurazione della proteina C reattiva, i medici spesso prescrivono altri esami del sangue, come l'emocromo e la VES (velocità di eritrosedimentazione), per ottenere una visione completa dello stato infiammatorio del corpo. L'emocromo misura diversi parametri del sangue come i globuli rossi e bianchi (scopri di più sull'ematocrito) mentre la VES è un indicatore più lento ma utile di infiammazione.
L'uso combinato di PCR e VES fornisce un quadro più preciso della condizione del paziente. Ad esempio, mentre la PCR aumenta rapidamente in risposta a un'infezione, la VES può rimanere elevata per un periodo più lungo, suggerendo un'infiammazione persistente. Questa combinazione di analisi aiuta a determinare la gravità e la durata dell'infiammazione.
Un sistema immunitario indebolito, con livelli di neutrofili bassi, può aumentare il rischio di infezioni, che portano a un aumento dei livelli di PCR. Leggi di più su neutrofili bassi. Un'infezione comune che può innalzare la PCR è quella causata dall'Helicobacter pylori, che provoca infiammazione gastrica. Leggi di più nel nostro articolo sul test per Helicobacter pylori.
Valori normali e significato della Proteina C Reattiva Alta
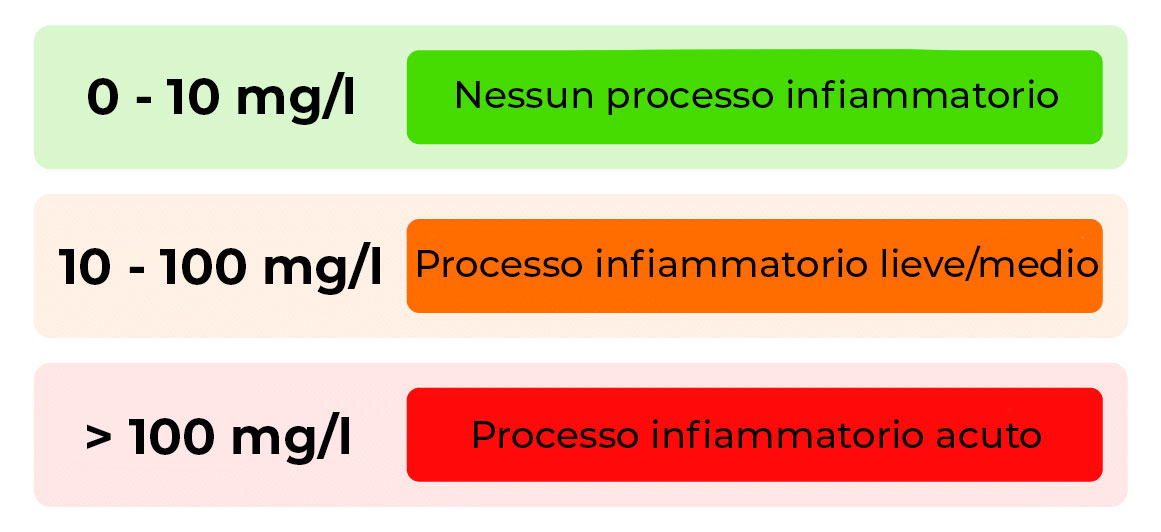
Valori normali della Proteina C Reattiva: quando preoccuparsi?
I valori normali di PCR nel sangue sono solitamente inferiori a 10 mg/L. Tuttavia, anche piccole variazioni possono indicare la presenza di un’infiammazione. Se i valori di riferimento della PCR superano i 10 mg/L, si considera un segnale di infezione o infiammazione acuta. Livelli compresi tra 10 e 100 mg/L sono spesso associati a infezioni moderate o malattie infiammatorie croniche, come l’artrite reumatoide.
Valori molto alti, superiori a 100 mg/L, indicano una situazione più grave, come un’infezione batterica severa o una condizione cronica molto attiva.
È importante ricordare che un singolo test PCR non è sufficiente per una diagnosi completa, ma serve come indice utile per determinare se sono necessari ulteriori esami.
Proteina C Reattiva alta in gravidanza e nei bambini
La PCR può essere leggermente elevata durante la gravidanza, ma di solito non è motivo di preoccupazione. Tuttavia, se i livelli sono significativamente più alti del normale, potrebbe indicare la presenza di un'infezione o di una condizione infiammatoria che richiede attenzione medica. Nei bambini, la PCR viene spesso utilizzata per monitorare le infezioni, come polmoniti o sepsi.
I pediatri possono richiedere questo esame quando sospettano un'infezione grave, poiché i bambini possono manifestare infezioni in modo più rapido e intenso rispetto agli adulti. Tenere sotto controllo i valori di PCR nei bambini è essenziale per intervenire tempestivamente e garantire il miglior trattamento.
Differenza tra Proteina C Reattiva e altri indicatori infiammatori
Sebbene la PCR sia uno dei principali indicatori di infiammazione, ci sono altri marker nel sangue che possono indicare uno stato infiammatorio, come la creatina, che misura la funzionalità renale, e la già citata VES. La differenza principale tra la PCR e altri indicatori è che la PCR risponde più rapidamente a un’infiammazione, rendendola un segnale immediato di infezione o lesione. Per questo motivo, viene spesso utilizzata per monitorare l’evoluzione di infezioni acute.
Anche i monociti alti possono indicare la presenza di infiammazione nel corpo, spesso legata a infezioni, malattie autoimmuni o altre condizioni infiammatorie. Sebbene questi marker abbiano ruoli distinti, la loro combinazione può offrire informazioni preziose sullo stato infiammatorio generale.
Cosa fare in caso di Proteina C Reattiva Alta?
Trattamenti e interventi in caso di PCR Alta
Quando la proteina C reattiva è alta, il trattamento varia a seconda della causa sottostante. Se il livello elevato è dovuto a un'infezione acuta, come un'infezione batterica, il medico potrebbe prescrivere antibiotici per contrastare l’infezione. In caso di malattie croniche, come l’artrite reumatoide o le malattie infiammatorie intestinali, vengono utilizzati farmaci antinfiammatori o immunosoppressori per ridurre l'infiammazione e abbassare la PCR.
Anche lo stile di vita può avere un impatto significativo. In condizioni non gravi, cambiamenti come una dieta equilibrata ricca di alimenti antinfiammatori, esercizio fisico regolare e la riduzione dello stress possono aiutare a ridurre i livelli di PCR. Alimenti ricchi di vitamina C e antiossidanti, come frutta e verdura, sono particolarmente utili per ridurre l'infiammazione. Inoltre, smettere di fumare e limitare il consumo di alcol può migliorare notevolmente i livelli di proteine infiammatorie come la PCR.
Importanza del monitoraggio costante della PCR
Se la tua PCR è risultata alta durante un esame del sangue, è importante monitorare i livelli nel tempo, soprattutto se hai una malattia cronica o stai seguendo un trattamento per un’infezione o una condizione infiammatoria.
Il medico potrebbe chiederti di ripetere il test per vedere come stanno evolvendo i valori e adattare la terapia di conseguenza. In molti casi, la PCR è utilizzata per monitorare l'efficacia del trattamento, sia esso farmacologico o legato a modifiche nello stile di vita.
Il monitoraggio costante è particolarmente importante per le persone a rischio di malattie cardiovascolari. Studi scientifici hanno dimostrato che livelli elevati di PCR possono essere collegati a un aumento del rischio di infarti e ictus. Anche se la PCR non è specifica per malattie cardiache, può essere un segnale di allarme che il sistema cardiovascolare è sotto stress.
Quando rivolgersi al medico
È importante consultare il proprio medico se i livelli di PCR risultano costantemente elevati o se si manifestano sintomi di infezione o infiammazione, come febbre, dolori articolari, affaticamento o difficoltà respiratorie.
Il medico potrebbe richiedere ulteriori analisi o esami, come una radiografia o un'ecografia, per individuare la causa dell'infiammazione. In alcuni casi, potrebbe essere necessario consultare uno specialista, come un reumatologo o un cardiologo, per un approccio più mirato.
Se i valori di PCR sono leggermente alti, ma non ci sono sintomi particolari, il medico potrebbe suggerire un monitoraggio periodico senza interventi immediati. Tuttavia, è fondamentale non ignorare un aumento significativo dei livelli di PCR, soprattutto se associato a sintomi gravi.
FAQ – Domande Frequenti sulla Proteina C Reattiva Alta
1. Cosa significa avere la proteina C reattiva alta?
Avere la proteina C reattiva alta indica che nel corpo è presente un'infiammazione o un'infezione. Questo valore può essere utilizzato per monitorare lo stato di salute e l'efficacia di un trattamento.
2. Quali sono i valori normali della proteina C reattiva?
I valori normali della PCR sono inferiori a 10 mg/L. Valori più alti possono indicare la presenza di un’infezione o di un’infiammazione acuta o cronica.
3. Cosa provoca un aumento della proteina C reattiva?
L’aumento della PCR può essere causato da infezioni batteriche, malattie autoimmuni, lesioni o condizioni croniche come l’artrite reumatoide o le malattie cardiovascolari.
4. La proteina C reattiva alta è pericolosa?
Non necessariamente. Tuttavia, valori molto alti di proteina C reattiva possono essere un segnale di infezioni gravi o infiammazioni croniche che richiedono un intervento medico.
5. Come abbassare i livelli di proteina C-reattiva?
Il trattamento dipende dalla causa sottostante. In generale, adottare uno stile di vita sano, con una dieta antinfiammatoria, attività fisica regolare e la gestione dello stress, può aiutare a ridurre i livelli di proteina C-reattiva.
6. La proteina C reattiva può essere alta in gravidanza?
Sì, i livelli di PCR possono essere leggermente più elevati durante la gravidanza, ma valori significativamente alti potrebbero indicare un’infezione o un’infiammazione e richiedono un approfondimento medico.
Se hai mai sofferto di disturbi gastrointestinali persistenti, probabilmente hai sentito parlare dell'Helicobacter pylori. Si tratta di un batterio che può causare diverse problematiche a carico dello stomaco, e purtroppo è molto comune.
Secondo studi recenti, circa il 50% della popolazione mondiale è infettata da Helicobacter pylori. Tuttavia, la prevalenza varia notevolmente a seconda della regione geografica e delle condizioni socio-economiche. Nei paesi in via di sviluppo, la prevalenza può superare il 70-80%, mentre nei paesi sviluppati la prevalenza è generalmente inferiore, variando dal 20% al 50% (NCBI) (National Toxicology Program).
Questo articolo ti guiderà attraverso tutto ciò che c'è da sapere sul test per Helicobacter Pylori: cos'è, come si diagnostica, quali test vengono effettuati, come prepararsi, come leggere i risultati e come intervenire. Continua a leggere per scoprire come affrontare al meglio questo problema di salute.
Helicobacter Pylori: cos'è e quali sono i sintomi
Cos'è l'Helicobacter Pylori
L'Helicobacter pylori (H. pylori) è un batterio che infetta il rivestimento interno dello stomaco. Questo batterio è molto diffuso in tutto il mondo, anche se non tutti manifestano sintomi.
L'infezione è molto comune nelle aree con condizioni sanitarie meno rigorose. Ad esempio, in alcune parti dell'Africa, dell'America Latina e dell'Asia meridionale, la prevalenza può essere molto alta a causa dell'accesso limitato all'acqua potabile pulita e delle scarse pratiche igieniche.
L'infezione da Helicobacter pylori può portare a condizioni come la gastrite, l'ulcera peptica e, in alcuni casi, può aumentare il rischio di sviluppare il cancro allo stomaco.
È importante capire come questo batterio possa influenzare la tua salute per poter adottare le giuste misure di prevenzione e trattamento.
Come si Trasmette l'Helicobacter Pylori
Molti si chiedono come si prende Helicobacter Pylori e se è contagioso.
L'Helicobacter pylori si prende principalmente attraverso il contatto diretto con saliva, vomito o feci di una persona infetta.
Le vie di trasmissione più comuni includono:
- Contaminazione alimentare o idrica: Consumare cibi o bere acqua contaminati da batteri è uno dei modi principali in cui si contrae l'Helicobacter pylori, specialmente in aree con scarse condizioni igieniche.
- Contatto umano: L'infezione può diffondersi anche tramite il contatto diretto, come l'uso condiviso di posate, bicchieri o altri utensili non lavati correttamente. Anche il bacio può essere una fonte di contagio e di trasmissione.
L'Helicobacter pylori si trasmette quindi principalmente attraverso il contatto con saliva, vomito o feci di una persona infetta. Le vie di trasmissione includono l'ingestione di cibo o acqua contaminati o l'uso di utensili non igienizzati. Questo batterio è noto per la sua capacità di sopravvivere nell'ambiente acido dello stomaco, grazie alla produzione di un enzima chiamato ureasi, che neutralizza l'acido gastrico (NCBI) (NIDDK).
La trasmissione è più comune nei paesi in via di sviluppo, dove le condizioni sanitarie possono essere meno rigorose, ma anche nei paesi sviluppati non è raro contrarre l'infezione.
Sintomi dell'infezione da Helicobacter Pylori
L'infezione da Helicobacter pylori può manifestarsi con una serie di sintomi gastrointestinali che variano in intensità e frequenza. Molte persone infette possono essere asintomatiche, ma quando i sintomi si presentano, possono includere:
- Dolore o bruciore addominale: Questo è uno dei sintomi più comuni e può essere particolarmente intenso quando lo stomaco è vuoto.
- Nausea e vomito: Sentirsi spesso nauseato o vomitare senza una causa apparente può essere un segno di infezione.
- Gonfiore: Il gonfiore addominale e la sensazione di sazietà precoce possono indicare la presenza di Helicobacter pylori.
- Perdita di appetito: La mancanza di appetito, accompagnata da perdita di peso non intenzionale, può essere un segnale preoccupante.
- Perdita di peso involontaria: Se noti che stai perdendo peso senza aver cambiato dieta o attività fisica, potrebbe essere il momento di fare un test per H. pylori.
Se noti uno di questi sintomi, è importante consultare un medico per una valutazione approfondita. L'infezione da Helicobacter pylori può essere diagnosticata con diversi test, che esamineremo nella sezione successiva.

Complicazioni dell'Infezione
Se non trattata, l'infezione da H. pylori può portare a serie complicazioni. Queste includono:
- Ulcera peptica: Le ulcere si formano quando il rivestimento dello stomaco o del duodeno viene danneggiato dall'acido gastrico. Le ulcere possono causare dolore significativo e, in casi gravi, possono perforare lo stomaco o l'intestino, richiedendo un intervento chirurgico d'urgenza.
- Gastrite cronica: L'infiammazione persistente del rivestimento dello stomaco può portare a gastrite cronica, che può causare sintomi come dolore addominale, nausea e vomito. Per saperne di più sugli esami per la gastrite, leggi l'articolo dedicato.
- Cancro allo stomaco: L'infezione prolungata da H. pylori è stata associata a un aumento del rischio di cancro gastrico. Questo rischio è particolarmente elevato nelle persone con una storia familiare di cancro allo stomaco e in quelle con ulcere gastriche ricorrenti.
Importanza dei test per un Trattamento Tempestivo
Trattare tempestivamente l'infezione da H. pylori è cruciale per prevenire queste complicazioni. Se sospetti di avere un'infezione, consulta il tuo medico per una diagnosi e un trattamento appropriato. La diagnosi precoce e il trattamento adeguato possono migliorare significativamente la tua qualità della vita e ridurre il rischio di complicazioni gravi. Non ignorare i sintomi e non rimandare la visita dal medico: la tua salute è importante.
Quando Sottoporsi al Test per Helicobacter Pylori
Se soffri di sintomi gastrointestinali persistenti, il tuo medico potrebbe suggerirti di effettuare un test per l'Helicobacter pylori. La diagnosi è particolarmente raccomandata se hai una storia di ulcere peptiche o se hai parenti stretti con il cancro allo stomaco. Anche se hai avuto sintomi come dolore addominale, nausea o perdita di appetito, potrebbe essere utile fare il test per escludere l'infezione. Alcuni medici consigliano di eseguire il test anche se non si presentano sintomi, ma si appartiene a gruppi a rischio elevato, come chi vive in aree con scarse condizioni igieniche.
Test Helicobacter Pylori: quali fare?
Quando si sospetta un'infezione da Helicobacter pylori, è essenziale sottoporsi a test diagnostici per confermare la presenza del batterio e iniziare un trattamento adeguato. Ecco i test più comuni e ampiamente utilizzati per diagnosticare l'infezione da Helicobacter pylori.
Breath Test Helicobacter pylori (test del respiro)
Il breath test per helicobacter pylori (anche noto come "test del respiro") è uno dei metodi più utilizzati per diagnosticare l'Helicobacter pylori. Si beve una soluzione contenente urea, una sostanza chimica che l'Helicobacter pylori può trasformare in anidride carbonica grazie all'enzima ureasi. Dopo aver bevuto la soluzione, si soffia in un palloncino o in un tubo.
Vantaggi:
- Non invasivo
- Rapido e semplice
- Alta precisione
Svantaggi:
- Questo test del respiro helicobacter pylori richiede di interrompere l'assunzione di antibiotici, inibitori della pompa protonica (PPI) e bismuto per alcune settimane prima del test

Test delle Feci
Il test delle feci rileva la presenza di antigeni dell'Helicobacter pylori nelle feci. È un metodo semplice e non invasivo che può essere eseguito a casa, con il campione che viene poi inviato al laboratorio per l'analisi.
Vantaggi:
- Non invasivo
- Può essere eseguito a casa
- Utilizzato per diagnosticare l'infezione e monitorare l'efficacia del trattamento
Svantaggi:
- La raccolta del campione può essere scomoda
- Come il test del respiro, richiede la sospensione di alcuni farmaci
Gastropanel o Test del Sangue
Il test del sangue cerca la presenza di anticorpi contro l'Helicobacter pylori nel sangue. Questo test può indicare se hai mai avuto un'infezione da Helicobacter pylori, ma il classico esame del sangue non è sempre accurato per le infezioni attuali, poiché gli anticorpi possono rimanere nel corpo anche dopo che l'infezione è stata trattata.
Vantaggi:
- Facile da eseguire
- Questo test può essere eseguito in qualsiasi momento e non richiede alcuna preparazione particolare.
Svantaggi:
- Non può distinguere tra infezione passata e presente, ma è comunque utile per individuare problematiche e suggerire terapie risolutive
Si tratta quindi di un esame del sangue per Helicobacter pylori e altre possibili patologie a carico dello stomaco e dell'apparato gastrointestinale.
Endoscopia con Biopsia
Durante un'endoscopia, un medico inserisce un tubo sottile con una telecamera attraverso la bocca fino allo stomaco e al duodeno. Il medico può prelevare piccoli campioni di tessuto (biopsie) per analizzarli e verificare la presenza di Helicobacter pylori. Questo test è utile se ci sono segni di gravi malattie gastriche o se altri test non sono conclusivi.
Vantaggi:
- Altamente accurato
- Permette di rilevare altre anomalie gastriche
Svantaggi:
- Invasivo
- Richiede sedazione o anestesia
- Più costoso rispetto ad altri test
Come Scegliere il Test Giusto per l'Helicobacter
La scelta del test dipende da vari fattori, tra cui i sintomi, la storia clinica e le preferenze personali. È importante consultare il medico per determinare quale test è più appropriato per la tua situazione specifica. In molti casi, i medici preferiscono iniziare con esami per helicobacter non invasivi come il breath test o test del respiro oppure delle feci, riservando l'endoscopia ai casi in cui è necessaria una valutazione più approfondita.
Come Prepararsi al Test per Helicobacter Pylori
La preparazione per il test dell'Helicobacter pylori varia a seconda del tipo di esame:
- Breath test per Helicobacter pylori: Prima del test, potrebbe essere necessario interrompere l'uso di antibiotici, inibitori della pompa protonica (PPI) e bismuto per alcune settimane, poiché questi farmaci possono influenzare i risultati. È anche consigliabile evitare di mangiare o bere per alcune ore prima del test.
- Test delle feci: Anche per questo test, potrebbe essere necessario sospendere l'uso di alcuni farmaci. È importante seguire le istruzioni del medico riguardo alla raccolta del campione di feci.
- Test del sangue: Generalmente, non è necessaria una preparazione speciale per questo test.
- Endoscopia con biopsia: Questo test richiede una preparazione più elaborata. Potrebbe essere necessario digiunare per diverse ore prima dell'esame. Il medico fornirà tutte le istruzioni necessarie per prepararsi all'endoscopia.
Assicurati di seguire attentamente tutte le indicazioni del medico e del laboratorio di analisi per garantire che i risultati del test siano accurati e affidabili.
Interpretazione dei Risultati dei test
Cosa Significano i Risultati Positivi
Un risultato positivo dell'esame per helicobacter indica la presenza di un'infezione da Helicobacter pylori. Questo significa che il batterio è presente nel tuo stomaco e potrebbe essere la causa dei tuoi sintomi gastrointestinali.
Il medico ti spiegherà cosa significa questo per la tua salute e discuterà le opzioni di trattamento. È importante seguire le indicazioni mediche per curare l'infezione ed evitare complicazioni future, come ulcere o gastrite cronica. Un trattamento tempestivo e adeguato può ridurre il rischio di sviluppare condizioni più gravi, come il cancro allo stomaco.
Cosa Significano i Risultati Negativi
Un risultato negativo generalmente indica l'assenza dell'infezione da Helicobacter pylori. Tuttavia, se i sintomi persistono, potrebbero essere necessari ulteriori test per determinare altre possibili cause dei disturbi gastrointestinali. È possibile che i sintomi siano causati da altre condizioni, come il reflusso gastroesofageo (GERD), la sindrome dell'intestino irritabile (IBS) o altre patologie gastriche. Il medico potrebbe raccomandare ulteriori esami o modifiche dello stile di vita per gestire i sintomi.
Possibili Errori nei Risultati
In alcuni casi, i risultati possono non essere accurati. Falsi negativi possono verificarsi se i test sono stati eseguiti troppo presto dopo aver assunto antibiotici o altri farmaci che sopprimono l'Helicobacter pylori. Anche i falsi positivi sono possibili, sebbene più rari. Il medico potrebbe suggerire di ripetere il test se i risultati non sono chiari o se i sintomi persistono nonostante un trattamento preliminare. Una diagnosi accurata è cruciale per garantire un trattamento adeguato e per evitare complicazioni a lungo termine.
Trattamento dell'Infezione da Helicobacter Pylori
Il trattamento per l'infezione da Helicobacter pylori solitamente comporta una combinazione di antibiotici per eliminare il batterio e farmaci per ridurre l'acidità dello stomaco, permettendo la guarigione del tessuto gastrico. Questo regime è noto come "terapia tripla" e di solito dura da 7 a 14 giorni. La terapia tripla include:
- Antibiotici: Di solito vengono prescritti due antibiotici, come amoxicillina e claritromicina, per garantire l'eliminazione del batterio e ridurre il rischio di resistenza.
- Inibitori della pompa protonica (PPI): Farmaci come omeprazolo o lansoprazolo sono utilizzati per ridurre la produzione di acido nello stomaco, favorendo la guarigione delle ulcere e migliorando l'efficacia degli antibiotici.
- Bismuto: In alcuni casi, può essere aggiunto un composto a base di bismuto, che ha proprietà antibatteriche e protettive per la mucosa gastrica.
Effetti Collaterali del Trattamento
Come con qualsiasi trattamento antibiotico, possono verificarsi effetti collaterali. Questi includono nausea, diarrea, gusto metallico in bocca e reazioni allergiche. È importante completare l'intero ciclo di trattamento per garantire l'eradicazione del batterio. Se manifesti effetti collaterali gravi o persistenti, è fondamentale informare il medico, che potrebbe aggiustare la terapia o prescrivere farmaci aggiuntivi per alleviare i sintomi.
Prevenzione delle Recidive
Per prevenire una nuova infezione da H. pylori, è fondamentale mantenere buone pratiche igieniche. Lavarsi le mani regolarmente, consumare cibo e acqua puliti e evitare il contatto con superfici potenzialmente contaminate sono misure essenziali. Inoltre, è importante seguire una dieta equilibrata e uno stile di vita sano per supportare il sistema immunitario. Evitare il fumo e ridurre il consumo di alcol possono anche contribuire a prevenire le recidive e migliorare la salute gastrica complessiva.
FAQ sui test Helicobacter Pylori
1. Come si contrae l'Helicobacter pylori?
- Si contrae principalmente attraverso il contatto con saliva, vomito o feci di una persona infetta. Anche cibo o acqua contaminati possono essere fonti di infezione.
2. Quali sono i sintomi comuni dell'infezione da Helicobacter pylori?
- I sintomi includono dolore addominale, nausea, vomito, gonfiore, perdita di appetito e perdita di peso inspiegabile.
3. Quali test sono disponibili per diagnosticare l'Helicobacter pylori?
- I test includono il test del respiro, il test delle feci, il test del sangue e l'endoscopia con biopsia.
4. Come ci si prepara per il test dell'Helicobacter pylori?
- Potrebbe essere necessario interrompere l'uso di antibiotici e inibitori della pompa protonica prima di uno specifico esame helicobacter pylori. Segui le istruzioni del tuo medico e del laboratorio di analisi.
5. Come si tratta l'infezione da Helicobacter pylori?
- Il trattamento solitamente prevede una combinazione di antibiotici e farmaci per ridurre l'acidità dello stomaco. Questo regime è noto come terapia tripla.
6. Quali sono gli effetti collaterali del trattamento per Helicobacter pylori?
- Gli effetti collaterali possono includere nausea, diarrea, gusto metallico in bocca e reazioni allergiche. È importante completare il ciclo di trattamento.
7. È possibile prevenire l'infezione da Helicobacter pylori?
- Mantenere buone pratiche igieniche, consumare cibo e acqua puliti e evitare il contatto con superfici potenzialmente contaminate può aiutare a prevenire l'infezione.
8. L'infezione da Helicobacter pylori può causare il cancro allo stomaco?
- Sì, un'infezione prolungata da Helicobacter pylori è stata associata a un aumento del rischio di cancro gastrico.
9. Posso fare il test per Helicobacter pylori a casa?
- Alcuni test, come il test delle feci, possono essere raccolti a casa, ma è importante seguire le istruzioni del medico per garantire la correttezza del campione.
10. Quanto tempo ci vuole per trattare l'infezione da Helicobacter pylori?
- Il trattamento dura generalmente da 7 a 14 giorni. È importante seguire tutte le indicazioni del medico per assicurare l'eradicazione completa del batterio.
Capire e affrontare l'infezione da Helicobacter pylori è fondamentale per la tua salute gastrica. Conoscere i sintomi, i test diagnostici e le opzioni di trattamento può aiutarti a gestire meglio questa condizione. Non esitare a consultare il tuo medico se sospetti un'infezione da Helicobacter pylori. Una diagnosi e un trattamento tempestivi possono fare la differenza nella tua qualità della vita e nella prevenzione di complicazioni gravi.
I monociti sono un tipo di globuli bianchi che svolgono un ruolo cruciale nel sistema immunitario, aiutando a combattere infezioni e rimuovere cellule morte o danneggiate. Tuttavia, quando i livelli di monociti nel sangue sono troppo alti, potrebbero indicare una condizione medica che necessita di attenzione.
Se hai fatto le analisi del sangue complete ed hai scoperto di avere un valore di monociti alti, continua a leggere l'articolo per scoprire cosa vuol dire e qual è il significato di questo valore così alto.
Esploreremo le cause dei monociti alti, i sintomi associati e quando preoccuparsi, offrendo una guida completa per comprendere l'importanza di questi globuli bianchi e quando è necessario consultare un medico.
Monociti: significato, funzioni e valori
Cosa sono i Monociti
Comprendere cosa sono i monociti è fondamentale per poter interpretare correttamente i risultati degli esami del sangue e capire perché valori fuori norma possono essere un indicatore importante di condizioni mediche sottostanti. Avere monociti alti nel sangue può indicare una risposta del corpo a infezioni acute o croniche, infiammazioni, malattie autoimmuni o altre condizioni patologiche. Pertanto, è essenziale non sottovalutare l'importanza dei monociti nel contesto della nostra salute generale.
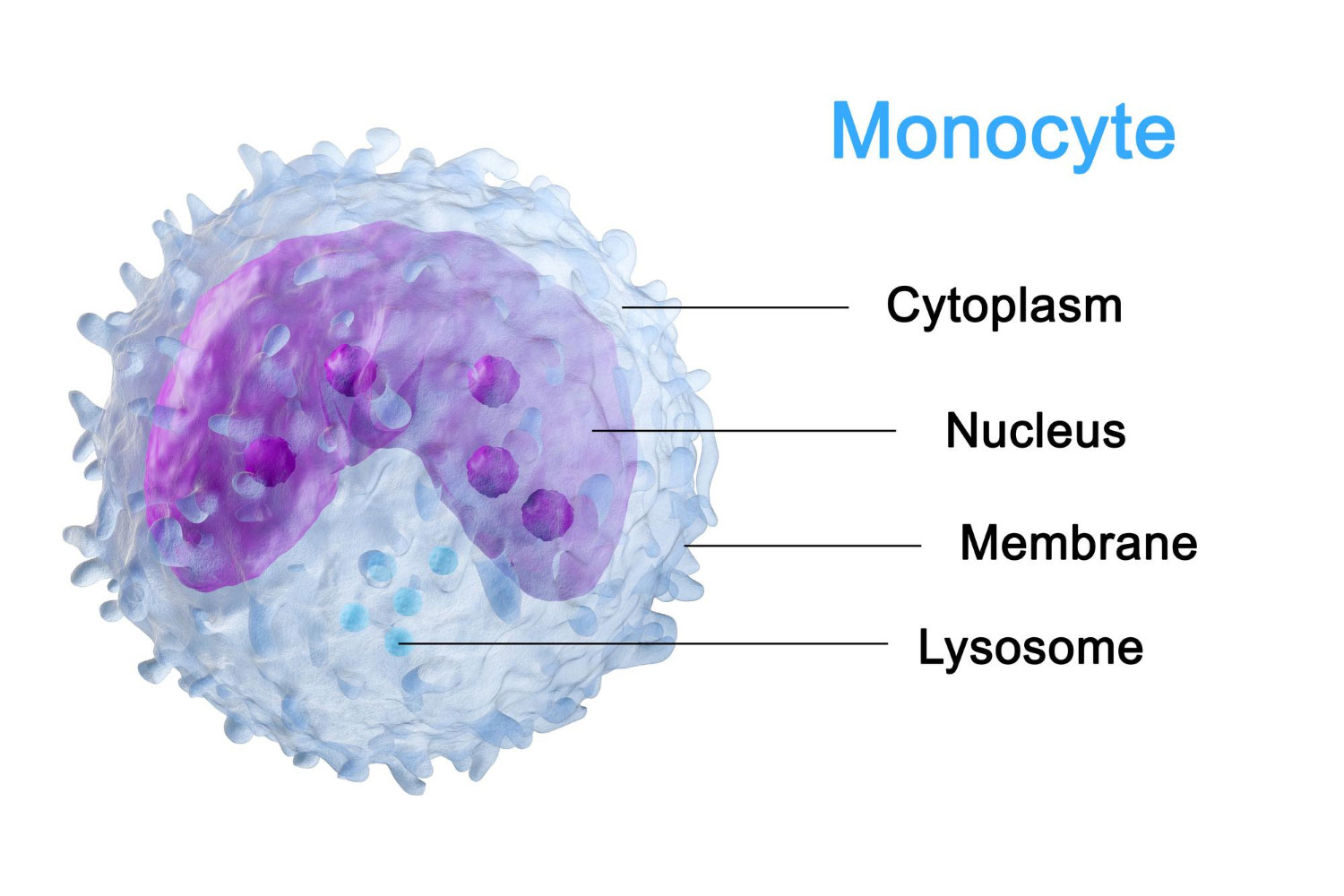
I monociti sono un tipo di globuli bianchi, componenti essenziali del nostro sistema immunitario. Prodotti nel midollo osseo, questi leucociti circolano nel sangue per circa uno o tre giorni prima di migrare nei tessuti del corpo, dove si trasformano in macrofagi o cellule dendritiche. I macrofagi giocano un ruolo cruciale nella fagocitosi, ovvero l'ingestione e la digestione di agenti patogeni come batteri e virus, residui cellulari e altre particelle estranee. Le cellule dendritiche, invece, sono fondamentali nell'attivazione delle risposte immunitarie adattative attraverso la presentazione dell'antigene ai linfociti T.
Funzione dei Monociti nel Sistema Immunitario
I monociti sono essenziali per la difesa immunitaria. Come abbiamo spiegato, dopo essere stati prodotti nel midollo osseo, circolano nel sangue per un breve periodo prima di migrare nei tessuti, dove si trasformano in macrofagi o cellule dendritiche. I macrofagi inghiottono e digeriscono patogeni, cellule morte e altre particelle estranee, mentre le cellule dendritiche presentano antigeni ai linfociti T, attivando la risposta immunitaria adattativa.
Cos'è la Monocitosi
La monocitosi si riferisce all'aumento del numero di monociti nel sangue. I monociti sono un tipo di globuli bianchi che, insieme ai leucociti, giocano un ruolo importante nel sistema immunitario. Per saperne di più su altre anomalie dei globuli bianchi, leggi il nostro articolo sui leucociti alti nelle urine.
Quando i livelli di monociti sono alti o troppo elevati, può essere un segnale che il corpo sta rispondendo a infezioni, infiammazioni o altre condizioni mediche.
Cause dei Monociti Alti
I monociti alti, condizione nota anche come monocitosi, possono essere indicativi di diverse condizioni mediche che richiedono attenzione e approfondimento.
Tra le cause principali di un aumento dei monociti nel sangue troviamo
- infezioni croniche, come la tubercolosi o l'endocardite, che stimolano il sistema immunitario a produrre più monociti per combattere l'infezione.
- infezioni virali come la mononucleosi o l'epatite, le quali possono causare un aumento dei monociti
Un'altra causa comune di monociti elevati è rappresentata dalle malattie infiammatorie croniche, come l'artrite reumatoide o le malattie infiammatorie intestinali (Morbo di Crohn e colite ulcerosa). In questi casi, il corpo produce più monociti in risposta all'infiammazione persistente. Inoltre, le condizioni autoimmuni, dove il sistema immunitario attacca erroneamente i tessuti sani del corpo, possono anche portare a un aumento dei livelli di monociti. Analogamente, altre anomalie ematiche come l'ematocrito basso possono indicare problemi di salute da non sottovalutare.
La leucemia e altre neoplasie ematologiche sono ulteriori cause significative di monocitosi. La presenza di cellule tumorali nel midollo osseo può stimolare una produzione anormale e aumentata di monociti. Anche i disturbi mieloproliferativi, come la policitemia vera o la mielofibrosi, possono essere responsabili dell'aumento dei monociti nel sangue.
Non bisogna dimenticare che fattori meno gravi ma comunque rilevanti possono influenzare i livelli di monociti. Ad esempio, lo stress fisico e mentale intenso può temporaneamente aumentare i livelli di queste cellule. Inoltre, alcuni farmaci, come i corticosteroidi, possono alterare la conta dei globuli bianchi e portare a un aumento relativo dei monociti.
Per comprendere pienamente cosa significhi avere i monociti alti è fondamentale consultare un medico che possa interpretare i risultati degli esami del sangue nel contesto clinico del paziente. Solo attraverso una valutazione accurata si può distinguere tra una condizione benigna e una patologia che necessita di intervento medico immediato.
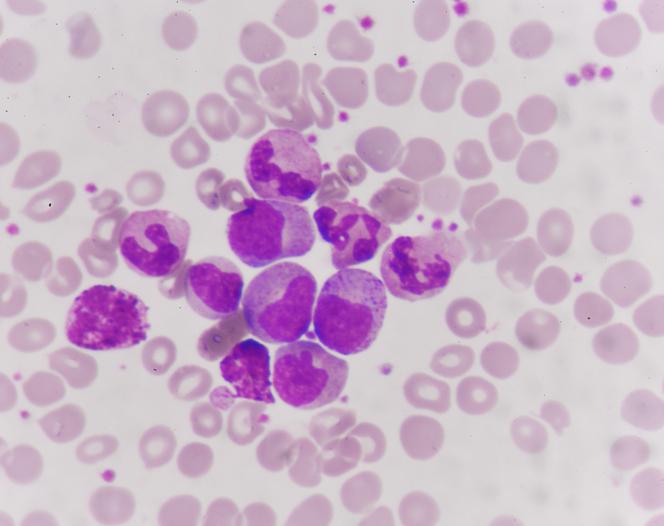
Valori Normali dei Monociti
Essenziali per il nostro sistema immunitario, i monociti sono un tipo di globuli bianchi davvero cruciali nella difesa contro infezioni e malattie. Ma quali sono i valori normali dei monociti?
Generalmente, nei risultati degli esami del sangue, i monociti rappresentano il 2-8% del totale dei globuli bianchi. In termini assoluti, questo corrisponde a circa 200-800 monociti per microlitro di sangue.
Tuttavia, è importante notare che questi valori possono variare leggermente in base al laboratorio e ai parametri specifici utilizzati. I valori normali dei monociti sono fondamentali per mantenere l'equilibrio del sistema immunitario.
Valori di monociti alti
Un aumento o una diminuzione significativa può indicare la presenza di condizioni patologiche o l'insorgenza di infezioni. Per esempio, monociti alti nel sangue come avrai visto e letto più su, possono essere sintomatici di infezioni batteriche croniche, malattie infiammatorie o disordini ematologici (ma anche di condizioni molto meno gravi e "comuni", come lo stress fisico e mentale o l'assunzione di farmaci!).
Valori di monociti bassi
Monitorare regolarmente i valori dei monociti tramite esami del sangue può aiutare a identificare precocemente eventuali anomalie e a prendere misure preventive appropriate. Se i risultati degli esami del sangue mostrano valori anomali, è essenziale consultare un medico per ulteriori indagini e diagnosi accurate.
Quando i livelli di monociti scendono al di sotto dei valori normali, si parla di monocitopenia. Questa condizione può essere causata da infezioni virali, trattamenti medici come la chemioterapia, malattie del midollo osseo e deficienze nutrizionali. La riduzione dei monociti compromette la capacità del sistema immunitario di combattere le infezioni e può rendere il corpo più suscettibile a malattie e infezioni ricorrenti.
I sintomi della monocitopenia includono frequenti infezioni, affaticamento persistente, febbre ricorrente e sintomi di anemia come pallore e debolezza. La ridotta capacità del sistema immunitario di combattere le infezioni può portare a una maggiore suscettibilità a malattie e infezioni.
La diagnosi di monocitopenia si basa su un emocromo completo, che misura i livelli di globuli bianchi nel sangue. Se i risultati mostrano una riduzione significativa dei monociti, ulteriori test possono essere richiesti per identificare la causa sottostante, come una biopsia del midollo osseo o test per infezioni virali. Il trattamento della monocitopenia dipende dalla causa e può includere trattamenti per infezioni, cambiamenti nutrizionali, modifiche alla terapia farmacologica e supporto immunitario.
Non sottovalutare l'importanza di conoscere i tuoi valori ematici! Un piccolo cambiamento nei livelli dei monociti potrebbe essere il primo segnale di qualcosa che richiede attenzione medica. Investire nella tua salute significa anche essere consapevoli e informati sui diversi parametri che influenzano il tuo benessere generale.
Quando Preoccuparsi per i Monociti Alti?
Avrai già capito cosa sono i monociti e qual è la loro funzione principale, ossia quella di combattere le infezioni e rimuovere le cellule morte dal corpo. Livelli elevati di monociti nel sangue, noti come monocitosi, possono essere indicativi di problemi di salute che richiedono attenzione. Ma quando è davvero il caso di preoccuparsi per i monociti alti?
Prima di tutto, è importante comprendere i valori normali dei monociti. In generale, i monociti dovrebbero costituire tra il 2% e l'8% dei globuli bianchi totali nel sangue. Un aumento temporaneo dei monociti può verificarsi in risposta a infezioni acute o stress fisico, ed è considerato normale. Tuttavia, se i valori rimangono elevati per un periodo prolungato, potrebbe essere segno di condizioni più gravi.
Le cause dei monociti alti possono variare ampiamente. Alcune delle cause più comuni includono infezioni croniche come la tubercolosi e la mononucleosi, malattie infiammatorie croniche come l'artrite reumatoide e malattie autoimmuni come il lupus eritematoso sistemico. Inoltre, alcune forme di cancro del sangue, come la leucemia mielomonocitica cronica, possono anche portare a un aumento significativo dei monociti.
Sintomi Associati ai Monociti Alti
I sintomi comuni associati a livelli elevati di monociti possono includere febbre, stanchezza persistente, dolori muscolari e articolari, nonché ingrossamento dei linfonodi. Questi sintomi sono spesso correlati alla patologia sottostante che causa l'aumento dei monociti.
A seconda della condizione medica specifica che causa la monocitosi, i sintomi possono variare. Ad esempio, nelle infezioni croniche come la tubercolosi, si possono verificare sudorazioni notturne e perdita di peso. Nelle malattie autoimmuni, si possono manifestare sintomi sistemici come eruzioni cutanee e affaticamento cronico.
È essenziale consultare un medico se si riscontrano livelli elevati di monociti nel sangue attraverso un emocromo. Il medico valuterà la situazione complessiva del paziente e potrebbe richiedere ulteriori esami per determinare la causa sottostante dell'aumento dei monociti. Alcuni sintomi che potrebbero accompagnare la monocitosi includono febbre persistente, perdita di peso inspiegabile, affaticamento e sudorazioni notturne.
In definitiva, mentre un valore di monociti leggermente alti può non essere motivo di preoccupazione immediata, livelli persistentemente alti richiedono attenzione medica per escludere o trattare potenziali condizioni gravi. Mantenere una buona comunicazione con il proprio medico curante e seguire le indicazioni mediche è fondamentale per garantire una diagnosi accurata e un trattamento adeguato.
FAQ sui Monociti Alti
1. Cosa significa avere i monociti alti? Avere i monociti alti, o monocitosi, indica un aumento dei globuli bianchi che può essere causato da infezioni, infiammazioni croniche, malattie autoimmuni o neoplasie ematologiche.
2. Quali sono i sintomi associati ai monociti alti? I sintomi comuni includono febbre, stanchezza, dolori muscolari e articolari, e ingrossamento dei linfonodi. Sintomi più specifici dipendono dalla condizione sottostante.
3. Come vengono diagnosticati i monociti alti? La diagnosi inizia con un emocromo per misurare i livelli di monociti nel sangue. Ulteriori test possono includere esami per infezioni, test di funzionalità epatica e renale, biopsia del midollo osseo e imaging.
4. Quali sono le cause principali dei monociti alti? Le cause includono infezioni croniche, malattie infiammatorie croniche, condizioni autoimmuni, neoplasie ematologiche e fattori come stress e uso di farmaci corticosteroidi.
5. Quando devo preoccuparmi per i monociti alti? È importante consultare un medico se i livelli di monociti sono elevati per un periodo prolungato, soprattutto se accompagnati da sintomi come febbre persistente, perdita di peso inspiegabile e affaticamento estremo.
Le cellule epiteliali rappresentano uno degli elementi fondamentali del corpo umano, costituendo una barriera protettiva che ricopre la superficie del corpo, gli organi interni e le cavità.
Queste cellule non solo servono come un muro difensivo contro le infezioni e le sostanze nocive, ma hanno anche un ruolo cruciale nell'assorbimento, nella secrezione e nella percezione sensoriale.
Esistono diverse tipologie di tessuto epiteliale, ognuna specializzata per compiti specifici: dalle cellule squamose piatte che troviamo sulla pelle e nelle vie respiratorie, alle cellule cuboidali e colonnari che rivestono i dotti ghiandolari e l'intestino.
Ogni tipo di cellula epiteliale ha una funzione ben definita che contribuisce all'equilibrio e al benessere generale dell'organismo. Comprendere l'importanza delle cellule epiteliali significa riconoscere il loro ruolo insostituibile nel mantenimento della salute e nella prevenzione delle malattie. Pertanto, è fondamentale promuovere la consapevolezza su come queste cellule operano silenziosamente ma efficacemente per proteggerci ogni giorno da innumerevoli pericoli esterni ed interni.
Cellule epiteliali: ruolo, funzioni e importanza per la salute
Cos'è il tessuto epiteliale?
Il tessuto epiteliale o epitelio rappresenta uno dei quattro tipi fondamentali di tessuti presenti negli organismi viventi, svolgendo funzioni chiave per la salute e il benessere del corpo umano.
Queste "cellule epiteliali", come vengono comunemente chiamate, rivestono le superfici esterne e interne del corpo, formando una barriera protettiva contro i microrganismi patogeni, le lesioni fisiche e la perdita di acqua. Oltre alla protezione, il tessuto epiteliale ha un ruolo cruciale nell'assorbimento, nella secrezione e nella percezione sensoriale, adattandosi perfettamente a compiti specifici grazie alle sue diverse tipologie. Le principali tipologie di cellule epiteliali includono:
- Cellule Epiteliali Squamose: Queste cellule sono piatte e sottili, con forma simile a piastrelle. Si trovano in aree del corpo soggette a attrito, come la pelle esterna e le mucose delle vie respiratorie. La loro struttura piatta offre protezione e facilita lo scambio di sostanze
- Cellule Epiteliali Cuboidali: Le cellule epiteliali cuboidali sono più alte delle cellule epiteliali squamose e hanno forma cubica. Si trovano principalmente nei dotti ghiandolari e nei reni, dove svolgono funzioni di assorbimento e secrezione.
- Cellule Epiteliali Colonnari: Queste cellule sono lunghe e a forma di colonna. Si trovano negli intestini, dove sono responsabili dell'assorbimento dei nutrienti, e nelle ghiandole, dove producono e secernono fluidi come il muco e gli enzimi digestivi.
Ogni tipo di cellula epiteliale è adattato per svolgere compiti specifici all'interno del corpo, contribuendo alla salute e al benessere dell'organismo nel suo complesso.
La loro presenza nelle urine può essere un indicatore importante della salute delle vie urinarie, sottolineando l'importanza di comprendere appieno il loro ruolo e le loro funzioni nel nostro organismo. Promuovere la conoscenza su queste straordinarie cellule significa incoraggiare una maggiore consapevolezza della nostra salute a livello microscopico, evidenziando come ogni singola cellula contribuisca al benessere complessivo del nostro organismo.

Il ruolo delle cellule epiteliali nel corpo umano
Le cellule epiteliali svolgono un ruolo fondamentale nel nostro corpo, agendo come una barriera protettiva tra l'interno del nostro organismo e l'ambiente esterno.
Queste cellule non solo rivestono gli organi interni e le cavità corporee, ma sono anche presenti sulla superficie della pelle. La loro funzione principale è quella di proteggere il corpo da agenti patogeni, sostanze chimiche nocive e lesioni fisiche. Inoltre, le cellule epiteliali hanno un ruolo cruciale nell'assorbimento di nutrienti e nella secrezione di fluidi essenziali per la digestione e altre funzioni corporee.
Sono anche responsabili della percezione sensoriale come il tatto, il gusto e l'olfatto. Pertanto, mantenere l'integrità del tessuto epiteliale è vitale per la salute generale dell'individuo. Un danno o una disfunzione delle cellule epiteliali può portare a varie patologie, evidenziando ulteriormente il loro ruolo insostituibile nel benessere del corpo umano.
Cellule epiteliali nelle urine: segnali sottili da non ignorare
Analisi delle cellule epiteliali nelle urine
L'analisi delle cellule epiteliali nelle urine rappresenta uno strumento diagnostico fondamentale per monitorare la salute del tratto urinario. Queste cellule, che rivestono le vie urinarie, possono finire nell'urina in seguito a processi naturali di sfaldamento o a causa di condizioni patologiche.
La presenza di un numero elevato di cellule epiteliali squamose nelle urine può indicare una contaminazione del campione, ma può anche segnalare infezioni delle vie urinarie, processi infiammatori o altri disturbi renali.
È importante interpretare correttamente i risultati dell'esame delle urine, considerando il conteggio delle cellule epiteliali insieme ad altri parametri quali leucociti e nitriti, per ottenere un quadro clinico accurato. Una comunicazione efficace con il proprio medico è essenziale per comprendere il significato dei risultati degli esami e decidere i passaggi successivi nella valutazione della propria salute. Ricorda, la prevenzione attraverso controlli regolari è la chiave per mantenere un sistema urinario sano e funzionale.
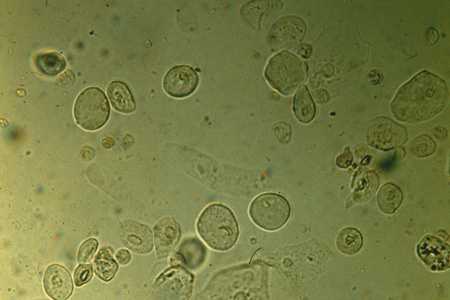
Interpretazione dei risultati: quando preoccuparsi
La presenza di cellule epiteliali alte nelle urine è un fenomeno che può variare in base a diversi fattori e condizioni di salute. Tipicamente, un numero moderato di cellule epiteliali si può considerare normale, dovuto al naturale sfaldamento delle cellule dalle vie urinarie e dai genitali.
Tuttavia, quando i risultati dell'esame delle urine mostrano un numero elevato di cellule epiteliali squamose, potrebbe essere indicativo di una condizione che richiede attenzione.
Situazioni come infezioni del tratto urinario, infiammazioni o patologie renali possono portare a un incremento significativo di queste cellule. È importante non allarmarsi immediatamente alla vista di risultati anomali.
Tuttavia, consultare un medico per una valutazione approfondita è sempre il passo più prudente, qualora si verificasse la presenza di numerose cellule di questo tipo. Il medico potrà correlare i livelli di cellule epiteliali con altri sintomi e risultati di test per determinare la causa sottostante e il trattamento più adeguato. La soluzione sta nell'interpretazione accurata dei risultati nel contesto clinico complessivo del paziente, non in singoli valori isolati!
Patologie associate alle cellule epiteliali
Le cellule epiteliali sono coinvolte in una serie di condizioni mediche e patologie che possono influenzare diverse parti del corpo. Alcune delle principali patologie associate alle cellule epiteliali includono:
- Infezioni del Tratto Urinario: Le infezioni del tratto urinario sono spesso accompagnate da un aumento delle cellule epiteliali nelle urine. Questo può essere il risultato del danno alle cellule epiteliali delle vie urinarie causato dall'infiammazione e dall'infezione batterica.
- Malattie della Pelle: Condizioni come dermatiti, eczemi e psoriasi possono influenzare la salute delle cellule epiteliali sulla superficie della pelle. L'infiammazione e la proliferazione anomala delle cellule epiteliali possono portare a sintomi come arrossamento, prurito e desquamazione della pelle.
- Tumori Epiteliali: Alcuni tipi di tumori possono svilupparsi dalle cellule epiteliali. Ad esempio, il carcinoma squamoso è un tipo di cancro che si origina dalle cellule epiteliali squamose, spesso trovate sulla pelle, nelle mucose o negli organi interni.
Queste sono solo alcune delle molte condizioni mediche che coinvolgono le cellule epiteliali. Il loro ruolo nel mantenere la salute e il funzionamento del corpo le rende un obiettivo importante per la ricerca medica e la diagnosi precoce delle malattie.
Capire il significato di un ematocrito basso e la sua importanza è essenziale per mantenere uno stato di benessere generale e prevenire potenziali complicazioni sanitarie.
L'ematocrito è una componente fondamentale dell'emocromo, un esame del sangue che misura la percentuale di volume dei globuli rossi rispetto al volume totale del sangue.
Valori di ematocrito inferiori alla norma possono indicare una ridotta capacità del sangue di trasportare ossigeno ai tessuti, condizione che può manifestarsi con sintomi quali affaticamento, debolezza o pallore. Le cause di un ematocrito basso sono molteplici e spaziano da condizioni temporanee, come la perdita di sangue a seguito di un infortunio, a problemi più seri come malattie croniche o carenze nutrizionali.
Comprendere le cause sottostanti e intervenire tempestivamente con il trattamento adeguato permette non solo di gestire efficacemente i sintomi associati ma anche di affrontare direttamente la causa del problema, migliorando così significativamente la qualità della vita dell'individuo interessato. La presa in carico della propria salute attraverso una corretta informazione rappresenta il primo passo verso la prevenzione e la gestione delle patologie legate all'ematocrito basso.
Definizione e valori normali dell'ematocrito
Ematocrito: cos'è e qual è la sua funzione
L'ematocrito rappresenta una componente fondamentale della nostra salute, essendo una misura percentuale del volume dei globuli rossi presenti nel sangue rispetto al volume totale del sangue stesso. Questo parametro è di vitale importanza perché i globuli rossi svolgono il ruolo cruciale di trasportare l'ossigeno a tutti i tessuti del corpo, contribuendo così alla produzione energetica e al corretto funzionamento degli organi.
L'ematocrito basso, una condizione nota anche come anemia, si verifica quando la percentuale di globuli rossi nel sangue è inferiore ai valori di riferimento considerati normali. L'ematocrito è influenzato da diversi fattori, tra cui l'età, il sesso, la presenza di condizioni mediche e l'assunzione di determinati farmaci. Un ematocrito basso può ridurre l'apporto di ossigeno ai tessuti e causare sintomi come stanchezza, debolezza, pallore e difficoltà respiratorie.
Ematocrito valori di riferimento
Valori normali di ematocrito variano in base a sesso ed età: per gli uomini adulti, si considera normale un intervallo tra il 41% e il 50%, mentre per le donne adulte l'intervallo normale è tra il 36% e il 48%.
È importante sottolineare che la variazione dei valori normali può dipendere anche da fattori come l'altitudine in cui si vive, visto che in luoghi ad alta quota il corpo produce più globuli rossi per compensare la minore disponibilità di ossigeno. Un ematocrito basso, quindi, può essere indicativo di una ridotta capacità del sangue di trasportare ossigeno, condizione che merita attenzione perché può essere sintomo di diverse patologie, da quelle più semplicemente correlate a carenze alimentari fino a condizioni mediche più complesse.
Comprendere i propri valori di ematocrito attraverso esami del sangue regolari è quindi un primo passo cruciale per monitorare lo stato della propria salute e intervenire tempestivamente in caso di anomalie.

Diagnosi e esami utili per l'ematocrito basso
La diagnosi di un ematocrito basso inizia sempre dall’osservazione dei sintomi e dalla raccolta di un’accurata anamnesi da parte del medico, ma è attraverso gli esami del sangue che si può confermare e valutare l'entità della condizione. L'esame ematocrito principale è l'emocromo completo, che include la misurazione dell'ematocrito (HCT), ovvero la percentuale di volume dei globuli rossi rispetto al volume totale del sangue.
Oltre all'ematocrito, l'emocromo completo include la misurazione dell'emoglobina, una proteina presente nei globuli rossi che trasporta l'ossigeno dai polmoni ai tessuti dell'organismo. La conta dei globuli bianchi fornisce informazioni sulla presenza e sul numero di globuli bianchi nel sangue, che sono essenziali per la difesa immunitaria contro le infezioni. Infine, la conta piastrinica valuta il numero di piastrine nel sangue, che sono coinvolte nella coagulazione e nella prevenzione delle emorragie.
L'emocromo completo può essere richiesto per molteplici ragioni, tra cui la valutazione di sintomi come stanchezza, debolezza, pallore, febbre o sanguinamenti anomali, il monitoraggio di condizioni mediche preesistenti come l'anemia o la leucemia, o come parte di un esame di routine per la verifica dello stato di salute generale.
Un valore inferiore può indicare una condizione di anemia, ma per comprendere le cause scatenanti sono necessari ulteriori accertamenti. Tra questi, esami mirati come il dosaggio del ferro sierico, della ferritina e della vitamina B12, compresi nelle analisi per anemia, fondamentali per individuare le carenze nutrizionali spesso alla base dell'anemia.
In alcuni casi, può essere utile anche un'analisi per il dosaggio dell'eritropoietina, un ormone che stimola la produzione di globuli rossi, per valutare eventuali disfunzioni a livello renale o midollare. Non meno importanti sono il test per la ricerca di sangue occulto nelle feci o l'esame delle urine, utili per identificare perdite di sangue non evidenti.
Cause e sintomi dell'ematocrito basso
Che cosa causa l'ematocrito basso?
L'ematocrito basso nel sangue può essere il campanello d'allarme di varie condizioni, alcune più lievi e altre più severe, che meritano attenzione e, in alcuni casi, un intervento tempestivo.
Tra le cause più comuni, come già evidenziato, troviamo l'anemia, una condizione caratterizzata dalla riduzione dell'emoglobina o del numero di globuli rossi, che può derivare da perdite ematiche acute o croniche, carenze alimentari (come ferro, vitamina B12 o acido folico), malattie croniche o disturbi del midollo osseo.

Altre cause possono essere rappresentate da un aumento del volume plasmatico, situazione tipica della gravidanza, in cui vi è effettivamente un "diluimento" dei globuli rossi nel sangue. Inoltre, malattie renali, epatiche o endocrine possono giocare un ruolo significativo nella diminuzione dell'ematocrito, così come la somministrazione di alcuni farmaci che influenzano la produzione dei globuli rossi o aumentano la perdita di sangue.
È importante sottolineare che un ematocrito basso non è una malattia di per sé, ma piuttosto un sintomo o un indicatore che può segnalare diverse condizioni mediche.
Di fronte a valori di ematocrito bassi riscontrati in esami del sangue è quindi fondamentale approfondire con ulteriori indagini per identificare la causa sottostante e intervenire in modo appropriato.
Sintomi associati all'ematocrito basso e quando preoccuparsi
L'ematocrito basso può essere un campanello d'allarme per il nostro organismo, indicando una ridotta capacità del sangue di trasportare ossigeno ai tessuti. Ma quali sono i segnali che dovremmo imparare a riconoscere?
Tra i sintomi più comuni associati a un ematocrito basso troviamo
- affaticamento
- debolezza
- sensazione di stanchezza che non passa nemmeno dopo aver riposato
Altri segni possono includere
- pallore della pelle e delle mucose
- battito cardiaco accelerato o irregolare
- e nei casi più gravi, dispnea o difficoltà respiratorie anche a riposo
È essenziale prestare attenzione a questi sintomi, soprattutto se persistono nel tempo o si aggravano. Infatti, sebbene un ematocrito leggermente basso possa non essere immediatamente preoccupante, valori persistentemente bassi richiedono l'attenzione del medico per identificare la causa sottostante e intervenire tempestivamente.
Le cause possono variare da condizioni facilmente gestibili, come carenze nutrizionali, a problemi più seri come malattie croniche. Ricordiamo ancora una volta quindi l'importanza di ascoltare il nostro corpo e di non sottovalutare mai i segnali che ci invia, soprattutto quando questi potrebbero indicare una condizione che merita attenzione medica.
Trattamento e gestione dell'ematocrito basso
La gestione dell'ematocrito basso richiede un approccio olistico che vada oltre il semplice trattamento dei sintomi.
È fondamentale individuare la causa sottostante per poter implementare la strategia terapeutica più adeguata. In molti casi, l'ematocrito basso può essere il risultato di una carenza di ferro, vitamina B12 o acido folico, pertanto, integrare questi nutrienti nella dieta o attraverso supplementi può essere un primo passo efficace. Tuttavia, è sempre consigliabile agire sotto la guida di un medico o professionista sanitario che possa prescrivere il trattamento più adatto in base alle specificità del caso.
Per i casi più lievi, modifiche dello stile di vita come una dieta equilibrata ricca di ferro (carne rossa magra, legumi, verdure a foglia verde) e l'adozione di abitudini sane possono contribuire significativamente a migliorare i valori dell'ematocrito. L'esercizio fisico regolare, pur non influenzando direttamente i livelli di ematocrito, aiuta a mantenere una buona salute generale e a prevenire condizioni che potrebbero peggiorare la situazione.
Quando l'ematocrito basso è causato da condizioni più serie come le emorragie interne o malattie croniche, il trattamento si fa più complesso e può richiedere procedure mediche specifiche o terapie a lungo termine gestite da specialisti. In questi casi, il monitoraggio costante dei livelli di ematocrito diventa cruciale per valutare l'efficacia del trattamento e per apportare eventuali modifiche.
Il ruolo della prevenzione non deve essere sottovalutato: controlli periodici attraverso esami del sangue possono rivelarsi preziosi per identificare precocemente eventuali anomalie e intervenire tempestivamente.
Ricordiamo che il mantenimento di un'emoglobina e di un ematocrito nei valori normali è fondamentale per garantire l'adeguato trasporto di ossigeno in tutto il corpo e sostenere così l'energia vitale necessaria al nostro benessere quotidiano.
Affrontare l'ematocrito basso implica un impegno attivo sia da parte del paziente che dei professionisti sanitari. Attraverso un approccio personalizzato che combini interventi medici mirati e modifiche dello stile di vita, è possibile gestire efficacemente questa condizione e migliorare significativamente la qualità della vita. La chiave sta nel non trascurare i segnali che il nostro corpo ci invia, fare le analisi e cercare tempestivamente il supporto medico adeguato per affrontare la situazione con la dovuta attenzione e cura.
Nella società contemporanea, il crescente riconoscimento delle allergie alimentari conferma l'importanza di diagnostiche precise e affidabili. I test allergeni alimentari rappresentano uno strumento cruciale non solo per la rilevazione, ma anche per la gestione efficace di queste condizioni.
Spesso, le persone convivono con sintomi fastidiosi senza sapere che questi possono essere attribuiti a specifiche reazioni allergiche a determinati alimenti.
La comprensione e l'utilizzo dei test allergici alimentari, pertanto, diventa fondamentale per migliorare significativamente la qualità della vita delle persone affette. Questi test variano da analisi del sangue, skin prick tests, ai test di provocazione orale, fino ad arrivare all'innovativo Alex Test: ciascuno con il proprio metodo specifico di identificazione degli allergeni. L'obiettivo principale è quello di fornire una guida chiara su come questi test di allergia alimentare possano aiutare nell'identificazione precisa delle allergie alimentari e nel delineare un piano personalizzato che eviti gli alimenti problematici.
È essenziale, quindi, avvicinarsi a questi strumenti diagnostici con cognizione di causa, interpretando accuratamente i risultati in collaborazione con specialisti nel campo dell'allergologia alimentare. Attraverso questo articolo vi guideremo nella comprensione profonda dei test allergologici alimentari, evidenziando come possono trasformarsi in alleati preziosi nella ricerca del benessere individuale.
Differenze tra allergie e intolleranze: come riconoscerle
Prima di analizzare quali sono i test nel settore delle prove allergiche alimentari, è bene fare una precisazione. Comprendere la distinzione tra allergie e intolleranze alimentari è cruciale per un approccio corretto agli alimenti che consumiamo.
Le allergie alimentari coinvolgono il sistema immunitario: una reazione allergica si verifica quando il nostro corpo identifica erroneamente una proteina alimentare come una minaccia, scatenando una risposta che può variare da sintomi lievi a gravi reazioni anafilattiche.
Al contrario, le intolleranze alimentari non coinvolgono il sistema immunitario ma si manifestano quando il nostro organismo ha difficoltà a digerire certi alimenti, spesso per l'assenza di enzimi specifici, portando a sintomi gastrointestinali quali gonfiore, gas e dolore addominale. È essenziale distinguere tra queste due condizioni per adottare le misure appropriate.
I test allergeni alimentari, tra cui i classici test cutanei (come il prick test) e i test del sangue, possono rilevare la presenza di anticorpi specifici legati alle allergie. D'altra parte, le intolleranze sono più difficili da diagnosticare tramite test medici standard e spesso richiedono un approccio basato sull'eliminazione e sulla reintroduzione controllata degli alimenti sospetti sotto supervisione medica.
Riconoscere e comprendere le differenze tra queste due reazioni aiuterà non solo a migliorare la propria qualità di vita ma anche a prevenire potenziali rischi per la salute.

Sintomi delle allergie alimentari
Le allergie alimentari possono manifestarsi in una vasta gamma di sintomi, che possono variare in gravità da lievi a potenzialmente fatali. È importante essere consapevoli di questi sintomi per identificare tempestivamente un'allergia alimentare e adottare le misure necessarie.
Manifestazioni comuni delle allergie alimentari
Tra i sintomi più comuni delle allergie alimentari vi sono:
- Prurito e orticaria: Comparsa improvvisa di prurito, eruzioni cutanee o orticaria sulla pelle, spesso accompagnata da arrossamento e gonfiore.
- Problemi gastrointestinali: Questi sintomi possono includere dolore addominale, crampi, nausea, vomito o diarrea, che possono manifestarsi poco dopo aver consumato il cibo allergenico.
- Sintomi respiratori: Mal di gola, congestione nasale, tosse, respiro sibilante o difficoltà respiratorie possono verificarsi in seguito all'esposizione a un allergene alimentare.
- Sintomi sistemici: Alcune persone possono manifestare sintomi sistemici, come prurito o gonfiore alle labbra, alla lingua o alla gola, aumento della frequenza cardiaca, capogiri o perdita di coscienza. In casi estremi, un'allergia alimentare può causare un'anafilassi, una reazione grave e potenzialmente mortale che richiede un intervento medico immediato.
Variazioni nei sintomi a seconda dell'individuo
È importante notare che i sintomi delle allergie alimentari possono variare da persona a persona e possono dipendere dalla gravità dell'allergia e dalla quantità di cibo consumata. Alcune persone possono sviluppare una reazione allergica grave anche a una piccola quantità di allergene alimentare, mentre altre possono tollerarne una maggiore quantità prima di manifestare sintomi.
Inoltre, la stessa persona può sperimentare sintomi diversi in occasioni diverse, a seconda di fattori come lo stato di salute generale, lo stress, l'attività fisica e altri fattori ambientali.
La consapevolezza dei sintomi delle allergie alimentari è fondamentale per garantire una diagnosi tempestiva e un trattamento adeguato. Se si sospetta un'allergia alimentare, è importante consultare un medico o un allergologo per una valutazione completa e un piano di gestione personalizzato.
Tipologie di test per allergie alimentari: dal prick test all'innovativo Alex Test
Nel mondo delle diagnosi relative alle allergie alimentari, esistono diverse metodologie per identificare con precisione a quali sostanze un individuo possa reagire negativamente. Questi test sono fondamentali per comprendere appieno i profili allergici individuali e adottare misure appropriate per gestirli in modo efficace e sicuro.
Ma come si fanno le prove allergiche? Le cosiddette "prove allergologiche" possono essere di vario tipo, e nel tempo ne vengono introdotte sempre di nuove ed innovative. Qui abbiamo raggruppato le più comuni ed efficaci per l'individuazione delle allergie.

Prick test
Tra queste, il prick test rappresenta la prima linea di azione: semplice, veloce e minimamente invasivo, consiste nell'applicare una piccola quantità dell'allergene sulla pelle del paziente e poi praticare una lieve puntura, osservando la reazione cutanea. Questo test può fornire indicazioni immediate su potenziali allergie. Tuttavia, per conferme più approfondite e specifiche, si possono adottare i test sierologici, che analizzano la presenza di anticorpi IgE specifici verso determinati alimenti nel sangue del paziente.
Test di provocazione orale
Al di là di questi approcci relativamente non invasivi, esistono situazioni in cui si rende necessario ricorrere ai test di provocazione orale. Questi ultimi sono considerati il "gold standard" per la diagnosi definitiva di allergia alimentare. Durante un test di provocazione orale, l’alimento sospetto viene somministrato in dosi gradualmente crescenti sotto stretta supervisione medica, permettendo così di osservare direttamente la reazione dell'organismo all'allergene. Sebbene questo tipo di test comporti un rischio più elevato rispetto agli altri - data la seppure piccola possibilità di indurre una reazione allergica acuta - è indispensabile per stabilire con certezza l’esistenza dell’allergia e pianificare adeguatamente la dieta e le precauzioni da adottare.
Alex Test: la rivoluzione dei test allergologici

Tuttavia, per coloro che desiderano sottoporsi a un'esame completo e dettagliato per identificare le loro allergie alimentari, il nostro laboratorio offre un pacchetto completo di test allergici noto come Alex Test 2. Questo pacchetto, appositamente progettato per offrire un'analisi esaustiva delle allergie alimentari (oltre a molto altro) comprende una serie di test accurati e specifici per adattarsi alle esigenze di ogni paziente.
Il pacchetto Alex Test 2 analizza oltre 300 allergeni alimentari e respiratori con un unico prelievo di sangue, offrendoti una diagnosi completa e dettagliata.
Senza la necessità di digiuno e con la possibilità di continuare le tue terapie in corso, il Test ALEX 2 è il modo più comodo per individuare e gestire le tue sensibilità allergiche. Vieni comodamente presso il nostro laboratorio e preparati a vivere senza più sintomi allergici.
Il nostro team di specialisti è pronto ad assistere i pazienti in ogni fase del processo diagnostico e a fornire supporto personalizzato per garantire una diagnosi accurata e una gestione ottimale delle allergie alimentari.
È fondamentale comprendere che ciascuna tipologia di test ha le sue peculiarità e deve essere scelta in base al quadro clinico del paziente, alla sua storia medica e alle specifiche esigenze diagnostiche. L'interpretazione corretta dei risultati è altrettanto critica: solo attraverso una valutazione accurata e personalizzata è possibile giungere a una gestione efficace delle allergie alimentari.
Pertanto, il dialogo tra paziente e specialista allergologo diventa essenziale per navigare con consapevolezza nel processo diagnóstico e terapeutico delle allergie alimentari.
Perché Alex Test è il miglior test per le allergie
Quando si tratta di diagnosticare le allergie alimentari, molte persone evitano i tradizionali test cutanei come il prick test o il patch test, che richiedono la supervisione diretta di un allergologo (ed è per questo che nel nostro laboratorio NON vengono somministrati).
In alternativa, sempre più persone si affidano al test ALEX, un metodo altamente affidabile che può essere eseguito comodamente in laboratorio senza la necessità di un medico presente. Rispetto ai test RAST, che richiedono multiple ricette mediche per ogni singolo test e possono diventare costosi nel lungo termine, il test ALEX offre una soluzione più completa ed economica.
Con il test ALEX, è possibile valutare fino a 300 allergeni alimentari con una sola analisi, rendendolo una scelta conveniente e affidabile per coloro che desiderano una diagnosi accurata delle loro allergie alimentari.
I passaggi chiave per prepararsi ai test allergeni alimentari
Prepararsi adeguatamente ai test allergeni alimentari è un passo fondamentale per garantire che i risultati siano accurati e affidabili.
Prima di tutto, è essenziale informare il medico o lo specialista di eventuali farmaci assunti regolarmente, poiché alcuni possono influenzare l'esito dei test. Ad esempio, gli antistaminici dovrebbero essere sospesi per un periodo di tempo consigliato dal medico prima del test, poiché possono mascherare le reazioni allergiche.
Inoltre, è importante seguire tutte le indicazioni fornite dallo specialista riguardo alla dieta da seguire nei giorni precedenti il test. Alcuni dei test allergie alimentari, come quelli di provocazione orale, richiedono infatti un periodo in cui evitare completamente l'alimento sospetto.
La comunicazione aperta con il team medico è molto importante: descrivere accuratamente i sintomi e le reazioni alimentari sperimentate in passato può aiutare a scegliere il tipo di test più adatto alle proprie necessità.
Infine, prepararsi emotivamente è altrettanto importante: affrontare i test allergologici può essere fonte di ansia per alcuni pazienti. Informarsi sulle diverse fasi del processo e cosa aspettarsi può aiutare a ridurre lo stress associato. Seguendo questi passaggi chiave, si può affrontare il percorso diagnostico con maggiore serenità e ottenere risultati precisi che saranno la base per un efficace piano di gestione delle allergie alimentari.
Tutte queste norme sulla preparazione agli esami per allergie alimentari possono essere facilmente bypassate scegliendo di sottoporsi al nostro Alex Test. Questo speciale test di allegia alimentare, infatti, si distingue per la sua efficacia e convenienza fra tutti i test allergologici in quanto è basato su una tecnologia innovativa.
Tra i vantaggi principali dell'Alex Test ci sono la possibilità di eseguirlo anche in terapia antistaminica e/o cortisonica, la sua facilità di applicazione anche nei bambini di qualsiasi età, ed il fatto che non necessita di digiuno prima die ssere effettuato con un semplice prelievo.
Inoltre, cosa da non sottovalutare affatto, si tratta di un test completo che non si limita agli allergeni alimentari, ma a diversi tipi di allergeni inclusi quelli da contatto, inalanti, e molti altri.
Interpretazione dei risultati: capire cosa significano per la tua dieta
Una volta effettuati i test allergeni alimentari, il passo successivo è interpretare correttamente i risultati, un aspetto fondamentale che determinerà le modifiche necessarie nella tua dieta. È cruciale comprendere che un risultato positivo non significa sempre che dovrai eliminare completamente un alimento dalla tua vita. In realtà, la severità della reazione allergica e la frequenza con cui entri in contatto con l'allergene sono fattori chiave da considerare nella personalizzazione della tua dieta.
Alcuni individui potrebbero scoprire di essere in grado di tollerare piccole quantità dell'allergene senza provocare sintomi, mentre per altri anche una minima esposizione può scatenare reazioni severe. Affiancare i risultati dei test a una visita allergologica alimentare consente di ottenere un quadro completo e di elaborare un piano alimentare su misura che garantisca sicurezza e benessere.
La conoscenza approfondita del proprio profilo allergico apre la porta a una gestione più efficace delle allergie alimentari, permettendoti di vivere una vita più serena e meno limitata dalle restrizioni dietetiche.
Ricorda, l'interpretazione dei risultati dei test per allergie alimentari è solo l'inizio del tuo viaggio verso una migliore comprensione e gestione delle tue allergie.
Un approccio informato e proattivo è fondamentale per garantire che la tua dieta sia non solo sicura, ma anche piacevole, sostenibile e nutrizionalmente bilanciata.
Allergie alimentari e test: domande e risposte
Quali sono gli allergeni alimentari più comuni?
Gli allergeni alimentari più comuni includono arachidi, noci, latte, uova, grano, soia, pesce e crostacei. Tuttavia, le persone possono essere allergiche a una vasta gamma di alimenti, quindi è importante consultare un allergologo per una valutazione accurata delle proprie allergie o presunte tali (potrebbero essere intolleranze).
Possono le allergie alimentari svanire nel tempo?
Sì, in alcuni casi le allergie alimentari possono diminuire o scomparire nel corso del tempo, specialmente nelle persone più giovani. Tuttavia, alcune allergie alimentari possono durare per tutta la vita. È importante consultare un allergologo per una valutazione completa e una gestione appropriata delle allergie alimentari.
Cosa devo fare se sospetto di avere un'allergia alimentare?
Se sospetti di avere un'allergia alimentare, consulta un allergologo o un medico specializzato in allergie. Il medico può eseguire test diagnostici per confermare la presenza di un'allergia alimentare e sviluppare un piano di gestione personalizzato per aiutarti a gestire la condizione.
Possono i test per allergeni alimentari prevedere tutte le allergie alimentari?
I test per allergeni alimentari possono individuare la presenza di specifiche allergie alimentari, ma non possono prevedere tutte le possibili reazioni allergiche. È importante seguire le indicazioni del medico e sottoporsi a una valutazione completa per una diagnosi accurata e una gestione efficace delle allergie alimentari.
Quando parliamo di salute urinaria, una delle misure diagnostiche più importanti è rappresentata dai leucociti nelle urine. Questi globuli bianchi, parte integrante del sistema immunitario, sono essenziali nel combattere le infezioni e rispondere a processi infiammatori nel corpo. Quando il loro numero risulta aumentato nelle urine, questo fenomeno, noto come leucocituria, può rappresentare un segnale di un problema sottostante, come un'infezione o un'infiammazione nel tratto urinario o nei tessuti adiacenti.
Un livello elevato di leucociti nelle urine non dovrebbe essere ignorato, poiché può indicare la presenza di una condizione sottostante che richiede attenzione medica. In questo articolo, ci addentreremo nelle possibili cause di un aumento dei leucociti nelle urine, esaminando i sintomi correlati, le modalità di diagnosi e le opzioni di trattamento disponibili. Approfondiremo inoltre le domande frequenti che possono sorgere riguardo a questa condizione, fornendo una panoramica esaustiva per comprendere e gestire i leucociti elevati nelle urine.
Leucociti: cosa sono e qual è il loro ruolo nella salute urinaria
I leucociti, comunemente noti come globuli bianchi, sono una parte fondamentale del sistema immunitario, responsabili di proteggere il corpo da infezioni e malattie. Quando i leucociti sono presenti nelle urine in quantità elevate, può indicare la presenza di un'infezione o di un'infiammazione nel tratto urinario o in altre parti del corpo.
La presenza di leucociti nelle urine, chiamata anche leucocituria, è un segno che il sistema immunitario sta rispondendo a un'aggressione da parte di batteri, virus o altri agenti patogeni.
Questo può verificarsi in risposta a un'infezione del tratto urinario, un'infiammazione dei reni o altre condizioni mediche.
Nel prossimo capitolo, esploreremo più in dettaglio cosa significa avere leucociti alti nelle urine e quali possono essere le cause sottostanti di questa condizione.
Come individuare i leucociti alti nelle urine: esami e diagnosihttps://www.emmepilab.com/cellule-epiteliali
La diagnosi dei leucociti alti nelle urine coinvolge una serie di procedure diagnostiche volte a identificare la causa sottostante del fenomeno. Ecco alcuni dei metodi diagnostici più comuni utilizzati:
- Analisi delle Urine: L'analisi delle urine è spesso il primo passo nella valutazione dei leucociti alti nelle urine. Questo test viene eseguito utilizzando un campione di urina raccolto in modo sterile e analizzato per determinare la presenza di leucociti, proteine, sangue e altri marcatori. L'esame delle urine può fornire indicazioni preliminari sulla presenza di un'infezione o infiammazione nel tratto urinario.
- Cultura delle Urine: Se l'analisi delle urine rivela la presenza di batteri o altri segni di infezione, può essere eseguita una coltura delle urine. Questo test prevede il posizionamento di una piccola quantità di urina su un terreno di coltura per determinare il tipo specifico di batteri presenti e la loro sensibilità agli antibiotici. La coltura delle urine è fondamentale per identificare l'organismo responsabile dell'infezione e guidare il trattamento antibiotico appropriato.
- Esami di Imaging: In alcuni casi, possono essere eseguiti esami di imaging come l'ecografia renale, la tomografia computerizzata (TC) o la risonanza magnetica (RM) per valutare lo stato strutturale dei reni e del tratto urinario. Questi test possono rilevare anomalie strutturali, calcoli renali o altre condizioni che possono contribuire ai leucociti alti nelle urine.
- Biopsia Renale: In casi selezionati in cui è sospetta una patologia renale sottostante, può essere eseguita una biopsia renale. Durante questo procedimento, viene prelevato un piccolo campione di tessuto renale per l'analisi al microscopio. La biopsia renale può aiutare a confermare diagnosi come la glomerulonefrite o l'insufficienza renale cronica.
- Esami di Laboratorio Aggiuntivi: A seconda dei risultati degli esami precedenti e dei sintomi presentati dal paziente, possono essere richiesti ulteriori esami di laboratorio per valutare la funzionalità renale, il sistema immunitario o altri marker di infiammazione. Questi test possono includere esami del sangue come l'emocromo completo (che misura anche i neutrofili), la creatinina sierica e il tasso di filtrazione glomerulare (eGFR).
Una volta completata la valutazione diagnostica, il medico sarà in grado di determinare la causa sottostante dei leucociti alti nelle urine e pianificare il trattamento appropriato. Nel prossimo capitolo, esploreremo le opzioni di trattamento disponibili per gestire i leucociti alti nelle urine e migliorare la salute renale.
Leucociti alti nelle urine: cosa significa?
Quando si riscontra la presenza di leucociti nelle urine, è importante comprendere il significato di questo segno e le possibili implicazioni per la salute. I leucociti sono cellule del sistema immunitario responsabili di combattere le infezioni e l'infiammazione nel corpo. Quando si trovano nelle urine in quantità elevate, può essere un segno di problemi nel tratto urinario o in altre zone del corpo.
Leucociti nelle urine: valori di riferimento
I valori di riferimento per i leucociti nelle urine possono variare leggermente da laboratorio a laboratorio e possono dipendere anche da fattori come l'età, il sesso e lo stato di salute generale del paziente.
Tuttavia, in generale, i valori normali dei leucociti nelle urine per gli adulti sono considerati inferiori a 5-10 leucociti per campo visivo quando viene eseguita un'analisi del sedimento urinario al microscopio.
Ricordiamo però che è importante notare che i valori di riferimento possono essere interpretati insieme ad altri sintomi e risultati degli esami per determinare se ci sono eventuali problemi di salute. Se i leucociti nelle urine sono superiori ai valori di riferimento, potrebbe essere necessario ulteriori indagini diagnostiche per identificare la causa sottostante e decidere il trattamento appropriato.
Leucociti alti
Una conta di leucociti alti nel sangue, nota anche come leucocitosi, può essere indicativa di un'infiammazione o di un'infezione nel corpo. Le cause più comuni di leucocitosi includono infezioni batteriche, virali o fungine, infiammazioni acute o croniche, reazioni allergiche, stress emotivo o fisico, e alcune condizioni mediche come le malattie autoimmuni o l'artrite.
Quando i leucociti sono alti, il sistema immunitario è attivo e sta combattendo contro un agente patogeno o una condizione infiammatoria. È importante identificare la causa sottostante dei leucociti elevati per determinare il trattamento più appropriato.
Leucociti bassi
Al contrario, una conta bassa di leucociti nel sangue, nota come leucopenia, può essere indicativa di una compromissione del sistema immunitario o di una ridotta produzione di globuli bianchi nel midollo osseo. Le cause della leucopenia possono includere infezioni virali, come l'HIV o l'epatite, esposizione a radiazioni o sostanze chimiche, carenze nutrizionali, malattie autoimmuni, e talvolta alcune terapie mediche come la chemioterapia. La leucopenia può rendere il corpo più suscettibile alle infezioni e alle malattie, poiché il sistema immunitario è compromesso. È importante trattare la causa sottostante della leucopenia per ripristinare i livelli normali di leucociti nel sangue e rafforzare il sistema immunitario.
In entrambi i casi, sia che si tratti di leucociti alti che bassi, è fondamentale consultare un medico per una valutazione accurata e per determinare il trattamento più adatto alla situazione individuale.
Esami del sangue e ulteriori test diagnostici possono essere necessari per identificare la causa sottostante delle variazioni dei livelli di leucociti e pianificare un piano di cura mirato.
Sintomi associati ai leucociti alti nelle urine
I sintomi correlati ai leucociti elevati nelle urine possono variare a seconda della causa sottostante. Tuttavia, ci sono segni comuni da tenere in considerazione, tra cui:
- Bruciore o dolore durante la minzione.
- Aumento della frequenza urinaria.
- Dolore nella zona inferiore dell'addome o nella parte bassa della schiena.
- Urine torbide, scure o che emanano un odore sgradevole.
- Possibile comparsa di febbre e malessere generale.

Possibili patologie associate ai leucociti alti nelle urine
La presenza di leucociti nelle urine richiede un'attenta valutazione medica per identificare la causa sottostante e stabilire il piano di trattamento più appropriato.
La presenza di leucociti nelle urine può essere indicativa di diverse condizioni, tra cui:
- Infezione del Tratto Urinario (ITU): È una delle cause più comuni di leucocituria. L'ITU può coinvolgere la vescica (cistite), l'uretra (uretrite) o i reni (pielonefrite). Nei casi di infezione del tratto urinario, i leucociti si accumulano nelle urine per combattere l'infezione.
- Infiammazione Renale: L'infiammazione dei reni, nota anche come nefrite, può causare la presenza di leucociti nelle urine. Questa condizione può essere causata da diverse patologie, tra cui glomerulonefrite, pielonefrite cronica o altre malattie renali.
- Malattie Infettive: Alcune malattie infettive, come la prostatite negli uomini o le infezioni sessualmente trasmissibili come la clamidia o la gonorrea, possono causare un aumento dei leucociti nelle urine.
- Infiammazione o Lesioni del Tratto Urinario: L'infiammazione o le lesioni dell'uretra, della vescica o dell'uretere possono portare alla presenza di leucociti nelle urine.
- Condizioni Infiammatorie Sistemiche: Malattie autoimmuni o infiammatorie sistemiche come la lupus eritematoso sistemico (LES) o l'artrite reumatoide possono causare infiammazione che si manifesta anche nelle urine.
La presenza di leucociti nelle urine può essere confermata attraverso un esame del campione di urina, chiamato urinocoltura, che può identificare eventuali agenti patogeni responsabili dell'infezione. In alcuni casi, possono essere necessari ulteriori esami diagnostici, come l'ecografia renale o esami del sangue completi, per determinare la causa sottostante dei leucociti alti nelle urine.
Nella prossima sezione, esamineremo quali azioni intraprendere in caso di leucociti alti nelle urine e come trattare questa condizione per garantire il benessere e la salute.
Terapie e come curare i leucociti alti nelle urine
Il trattamento per i leucociti alti nelle urine dipende dalla causa sottostante della condizione. Alcuni trattamenti comuni includono:
- Antibiotici: Se la leucocitosi nelle urine è causata da un'infezione batterica del tratto urinario, il medico può prescrivere antibiotici specifici per trattare l'infezione.
- Farmaci antinfiammatori: Se i leucociti nelle urine sono causati da un'infiammazione o da una condizione autoimmune, il medico può prescrivere farmaci antinfiammatori per ridurre l'infiammazione e controllare i sintomi.
- Terapia mirata: Se i leucociti nelle urine sono causati da una condizione sottostante come una malattia renale o un disturbo autoimmune, il trattamento sarà mirato alla gestione di quella specifica condizione.
- Cambiamenti dello stile di vita: In alcuni casi, fare cambiamenti nello stile di vita come bere più acqua, evitare sostanze irritanti come l'alcol e la caffeina, e mantenere una buona igiene personale possono aiutare a ridurre i sintomi associati ai leucociti alti nelle urine.
È importante seguire attentamente il piano di trattamento prescritto dal medico e programmare i follow-up regolari per monitorare la risposta al trattamento e apportare eventuali modifiche se necessario.
Domande e risposte sui leucociti nelle urine
La clamidia, una delle malattie sessualmente trasmissibili (MST) più diffuse al mondo, rappresenta una preoccupazione significativa per la salute sessuale maschile. Questo microbo infettivo, noto scientificamente come Chlamydia trachomatis, può colpire uomini di tutte le età e condizioni, causando una serie di sintomi spiacevoli e potenzialmente gravi se non trattati adeguatamente.
Nell'intento di fornire una comprensione più approfondita su questa patologia, esploreremo nel dettaglio cosa sia la clamidia nell'uomo, come si manifesti e quali segnali indicativi possano essere riconosciuti per intervenire precocemente. Inoltre, esamineremo i metodi diagnostici disponibili e le opzioni di trattamento per gestire efficacemente questa infezione, garantendo così una migliore salute sessuale e generale per gli uomini.
Cos'è la clamidia nell'uomo
La clamidia è un'infezione batterica causata da Chlamydia trachomatis, un microrganismo che può infettare l'uretra, il retto e la gola degli uomini attraverso rapporti sessuali non protetti con partner infetti.
Essendo spesso asintomatica, la clamidia può rimanere non diagnosticata per lunghi periodi, aumentando il rischio di complicazioni a lungo termine come l'infertilità maschile e la prostatite.
A differenza di molte altre MST, la clamidia può colpire gli uomini di tutte le età e livelli socio-economici, e può essere trasmessa anche tramite rapporti sessuali orali e anali. Pertanto, è fondamentale comprendere i rischi associati all'infezione da clamidia e adottare misure preventive adeguate, come l'uso del preservativo durante ogni rapporto sessuale e lo screening regolare per la clamidia e altre MST.
Nel prossimo capitolo, esploreremo come la clamidia si manifesta negli uomini, analizzando i sintomi e i segnali che possono indicare la presenza di questa infezione.

Clamidia uomo: manifestazioni e sintomi
La clamidia nell'uomo può manifestarsi in diversi modi, anche se spesso può essere asintomatica. Tuttavia, quando i sintomi si verificano, possono variare in gravità. I sintomi della clamidia possono includere:
- Dolore o bruciore durante la minzione: Uno dei sintomi più comuni della clamidia è il dolore o il bruciore durante la minzione, noto anche come disuria. Questo sintomo può essere causato dall'infiammazione dell'uretra causata dall'infezione.
- Scarico anomalo dall'uretra: Gli uomini con clamidia possono sviluppare un'uscita di liquido anomala dall'uretra. Questo scarico può essere di colore bianco, giallo o verde e può avere un odore sgradevole.
- Dolore nei testicoli: Alcuni uomini con clamidia possono sperimentare dolore o gonfiore nei testicoli, noto come epididimite. Questo sintomo può verificarsi quando l'infezione si diffonde agli organi riproduttivi maschili.
- Dolore anale: Se l'infezione si diffonde nella zona anale, gli uomini possono sperimentare dolore rettale o anale, soprattutto durante i movimenti intestinali.
- Sanguinamento o scarico rettale: In alcuni casi, la clamidia può causare sanguinamento o scarico rettale, specialmente durante o dopo la defecazione.
- Dolore durante i rapporti sessuali: Gli uomini con clamidia possono sperimentare dolore durante i rapporti sessuali, noto come dispareunia, a causa dell'infiammazione delle vie urinarie o della zona anale.
È importante sottolineare che molti uomini con clamidia non manifestano alcun sintomo evidente, il che rende cruciale lo screening regolare per questa infezione, specialmente per coloro che sono sessualmente attivi o hanno recentemente avuto rapporti sessuali non protetti.
La clamidia nell'uomo può portare anche ad un valore di leucociti alti nelle urine, poiché il sistema immunitario risponde all'infezione inviando globuli bianchi per combattere l'agente patogeno. Pertanto, la presenza di leucociti elevati nelle urine potrebbe essere un segno di infezione da clamidia nell'uomo.
Diagnosi della clamidia nell'uomo
La diagnosi precoce della clamidia è essenziale per prevenire complicazioni a lungo termine e interrompere la trasmissione dell'infezione ad altri partner sessuali. Esistono diversi metodi diagnostici disponibili per rilevare la clamidia negli uomini, tra cui:
- Test di laboratorio sul campione di urina: Questo test coinvolge la raccolta di un campione di urina che viene analizzato per la presenza di DNA o RNA di Chlamydia trachomatis. Scopri di più sul nostro esame delle urine.
- Test di laboratorio sul campione prelevato dall'uretra: Un campione di secrezione uretrale può essere prelevato utilizzando un tampone e analizzato per la presenza di clamidia. Qui trovi maggiori informazioni sulla procedura per il tampone uretrale.
- Test di laboratorio sul campione prelevato dal retto o dalla gola: Nei casi in cui la clamidia è sospettata di colpire il retto o la gola, è possibile prelevare un campione da queste aree e analizzarlo per rilevare l'infezione.
Una volta ottenuti i risultati dei test di laboratorio, un medico sarà in grado di confermare la diagnosi di clamidia e consigliare il trattamento appropriato.

Trattamento della clamidia nell'uomo
Il trattamento della clamidia nell'uomo prevede l'uso di antibiotici specifici per eliminare l'infezione batterica. Gli antibiotici più comunemente prescritti per il trattamento della clamidia includono:
- Azitromicina: Questo antibiotico viene solitamente prescritto in dose singola, rendendolo conveniente e facile da assumere. È efficace nel trattamento della clamidia e viene spesso somministrato come pillola da 1 grammo.
- Doxiciclina: Se l'azitromicina non è disponibile o non è indicata, la doxiciclina può essere prescritta per un ciclo di 7 giorni. Questo antibiotico è altrettanto efficace nel trattamento della clamidia.
- Eritromicina o Ofloxacina: In alcuni casi, soprattutto se l'azitromicina e la doxiciclina non possono essere utilizzate, possono essere prescritti altri antibiotici come l'eritromicina o l'ofloxacina.
Durante il trattamento, è importante seguire attentamente le indicazioni del medico e completare l'intero ciclo di antibiotici, anche se i sintomi migliorano prima della fine del trattamento.
Questo è cruciale per prevenire la ricomparsa dell'infezione e ridurre il rischio di sviluppare ceppi batterici resistenti agli antibiotici. Inoltre, è consigliabile evitare rapporti sessuali non protetti durante il trattamento e fino a quando entrambi i partner non abbiano completato il ciclo di antibiotici e abbiano ricevuto conferma che l'infezione è stata eliminata.
Prevenzione della clamidia nell'uomo
La prevenzione della clamidia nell'uomo si basa principalmente sull'adozione di comportamenti sessuali sicuri e sulla promozione dello screening regolare per individuare precocemente l'infezione. Alcune strategie preventive includono:
- Utilizzo del preservativo: L'uso corretto e costante del preservativo durante i rapporti sessuali può ridurre significativamente il rischio di contrarre la clamidia e altre infezioni sessualmente trasmissibili.
- Test e screening regolari: Gli uomini sessualmente attivi, soprattutto coloro che hanno più partner sessuali, dovrebbero sottoporsi regolarmente a test e screening per la clamidia e altre IST. Lo screening è particolarmente importante per individuare l'infezione in fase precoce, quando è più facile da trattare e prevenire complicazioni a lungo termine.
- Trattamento tempestivo delle infezioni: Nel caso in cui venga diagnosticata la clamidia o un'altra IST, è importante iniziare il trattamento tempestivamente e completare l'intero ciclo di antibiotici come prescritto dal medico.
- Comunicazione aperta e onesta: Parlare apertamente con i partner sessuali sulla storia sessuale e sugli eventuali rischi può aiutare a prevenire la trasmissione della clamidia e di altre infezioni. La comunicazione aperta può anche incoraggiare entrambi i partner a sottoporsi regolarmente a test e screening per le IST.
Adottare queste misure preventive può contribuire significativamente a ridurre il rischio di contrarre e diffondere la clamidia nell'ambito della popolazione maschile.
Complicazioni della clamidia nell'uomo
Se non trattata tempestivamente, la clamidia nell'uomo può portare a gravi complicazioni e problemi di salute a lungo termine. Alcune delle complicazioni associate alla clamidia includono:
- 1. Infertilità maschile: L'infezione da clamidia può causare danni alle vie spermatiche e ai testicoli, riducendo la qualità e la quantità dello sperma e aumentando il rischio di infertilità maschile.
- 2. Prostatite: L'infiammazione della prostata, nota come prostatite, può svilupparsi a seguito di un'infezione da clamidia non trattata, causando sintomi dolorosi e problemi urinari.
- 3. Epididimite: L'epididimite è l'infiammazione dell'epididimo, il tubulo lungo e sottile situato dietro ogni testicolo. Questa condizione può essere dolorosa e influenzare la fertilità maschile.
- 4. Malattia infiammatoria pelvica (MIP): Se l'infezione da clamidia si diffonde verso l'alto nell'apparato riproduttivo maschile, può causare una grave infezione chiamata malattia infiammatoria pelvica. Questa condizione può portare a danni permanenti alle tube di Falloppio, all'utero e alle ovaie nelle partner femminili e aumentare il rischio di gravidanze ectopiche e infertilità.
- 5. Aumento del rischio di contrarre altre infezioni sessualmente trasmissibili (IST): Gli uomini con clamidia hanno un rischio maggiore di contrarre altre IST, compreso l'HIV.
È importante sottolineare che molte persone con clamidia non manifestano sintomi evidenti e quindi potrebbero non essere consapevoli della loro condizione. Di conseguenza, la diagnosi precoce e il trattamento tempestivo sono fondamentali per prevenire le complicazioni associate alla clamidia.
Infenzione da clamidia: un problema comune da prevenire
La clamidia nell'uomo è una comune infezione sessualmente trasmissibile causata dal batterio Chlamydia trachomatis. Se non trattata tempestivamente, può portare a gravi complicazioni e problemi di salute a lungo termine. Tuttavia, con una diagnosi precoce e un trattamento tempestivo, la clamidia è facilmente curabile e le complicazioni possono essere prevenute.
È fondamentale adottare comportamenti sessuali sicuri, sottoporsi regolarmente a test e screening per le IST e comunicare apertamente con i partner sessuali per prevenire la trasmissione della clamidia e di altre infezioni sessualmente trasmissibili.
La terapia per la clamidia consiste tipicamente nell'assunzione di antibiotici prescritti dal medico. È essenziale seguire attentamente il piano terapeutico e sottoporsi a test di controllo dopo il trattamento per garantire che l'infezione sia stata eliminata completamente. La conoscenza e la consapevolezza della clamidia, insieme alla pratica di comportamenti sessuali responsabili che evitino il contagio, sono fondamentali per mantenere la propria salute sessuale e prevenire le complicazioni associate a questa infezione.
Ti sei mai chiesto/a cosa si cela dietro fastidi come bruciore di stomaco, dolore addominale o sensazione di pienezza dopo i pasti? La risposta potrebbe risiedere in una comune, ma spesso sottovalutata, condizione: la gastrite.
In questo articolo, esploreremo insieme cosa sia la gastrite, come può influenzare la tua salute e perché è essenziale sottoporsi agli esami per gastrite che siano adeguati per una diagnosi precisa e un trattamento tempestivo.
Cos'è la gastrite e perché è importante fare gli esami
La gastrite è un'infiammazione della mucosa dello stomaco, spesso causata da un'eccessiva produzione di acido gastrico o da un'infezione batterica da Helicobacter pylori.
Questa infiammazione può manifestarsi con sintomi spiacevoli come bruciore di stomaco, indigestione, nausea e sensazione di pienezza. Sebbene possa sembrare una condizione banale, la gastrite non dovrebbe essere trascurata. Infatti, se non trattata adeguatamente, può portare a complicazioni serie, come ulcere gastriche, sanguinamento gastrico o, in casi estremi, aumentare il rischio di sviluppare tumori dello stomaco.
È fondamentale sottoporsi agli esami per la gastrite non appena compaiono sintomi sospetti o in presenza di fattori di rischio, come:
- il consumo eccessivo di alcol
- l'assunzione prolungata di farmaci anti-infiammatori non steroidei (FANS)
- la presenza di altre condizioni mediche come il reflusso gastroesofageo.
Gli esami, che possono includere gastroscopia, Breath test per Helicobacter pylori ed esami del sangue completi per determinare i livelli di anticorpi, consentono una diagnosi accurata e la pianificazione di un trattamento mirato. Prestare attenzione ai segnali del corpo e agire prontamente sottoponendosi agli esami appropriati può fare la differenza nella gestione della tua salute gastrica e generale.

Sintomi della gastrite: come identificarli e quando consultare il medico
La comprensione e l'identificazione tempestiva dei sintomi della gastrite sono fondamentali per un trattamento efficace e per prevenire complicazioni.
I sintomi tipici includono dolore o bruciore allo stomaco, nausea, vomito, gonfiore addominale e sensazione di sazietà precoce.
È importante sottolineare che questi segnali possono variare da lievi a severi e possono essere confusi con altre condizioni gastrointestinali. Pertanto, è cruciale consultare un medico non appena si avverte una persistenza di questi sintomi. Il medico potrà valutare la necessità di procedere con esami specifici per la gastrite, come gli esami del sangue o altri esami più specifici per lo stomaco, al fine di confermare la diagnosi. Non trascurate i segnali che il vostro corpo vi invia; l'identificazione precoce dei sintomi consente di affrontare la condizione in modo mirato, riducendo il rischio di complicanze e migliorando significativamente la qualità della vita.
Esame per gastrite: guida alla scelta per la salute dello stomaco
Gli esami principali per la diagnosi di gastrite
La diagnosi di gastrite richiede un approccio metodico, poiché i sintomi possono essere simili ad altre condizioni gastroenteriche. Gli esami per la gastrite sono fondamentali per confermare la diagnosi e guidare il trattamento più adeguato.
Gastroscopia
L'esame per gastrite più comune è l'endoscopia digestiva superiore, che permette al medico di visualizzare direttamente la mucosa gastrica e, se necessario, eseguire biopsie. Questo esame aiuta a determinare il tipo e l'estensione dell'infiammazione, nonché a identificare eventuali erosioni o ulcere.
L'endoscopia digestiva superiore, o gastroscopia, è una procedura diagnostica che consente di esaminare l'interno dell'esofago, dello stomaco e del duodeno. Attraverso l'uso di un endoscopio flessibile dotato di telecamera, il medico può individuare anomalie come lesioni, ulcere o infiammazioni. Questa procedura è utile per la diagnosi e il monitoraggio di varie condizioni gastrointestinali, come la gastrite, l'ulcera peptica e il reflusso gastroesofageo. Grazie alla sua capacità di individuare precocemente problemi gastrointestinali, l'endoscopia digestiva superiore aiuta i medici a pianificare un trattamento tempestivo e mirato per migliorare la salute del paziente.
Esami del sangue specifici
Gli esami del sangue, come il conteggio completo del sangue (Emocromo o WBC), possono essere utilizzati per rilevare segni di anemia o infiammazione.
Breath Test ed esame delle feci
Inoltre, il breath test e l'esame delle feci possono identificare l'infezione da Helicobacter pylori, un fattore di rischio comune per la gastrite. Altri esami stomaco, come l'ecografia addominale, possono essere raccomandati in casi specifici per escludere altre cause dei sintomi. La selezione accurata degli esami per lo stomaco, basata sui sintomi individuali e sulla storia medica, è cruciale per una diagnosi precisa e un trattamento efficace della gastrite.
Gastropanel
Uno degli esami per gastrite più efficaci nell'individuare questa patologia è senz'altro il Gastropanel, un un test avanzato progettato per diagnosticare la gastrite con precisione e valutare la gravità dell'infiammazione e dell'infezione dello stomaco.
Si tratta di un esame del sangue innovativo che fornisce una valutazione completa delle condizioni gastriche, consentendo una diagnosi precoce e un trattamento mirato.

In cosa consiste il Gastropanel
Presso il nostro laboratorio a Roma, è possibile effettuare il Gastropanel.
Ma in cosa consiste esattamente questo test e quali vantaggi offre?
Il Gastropanel è un esame del sangue che misura i livelli di alcuni marcatori specifici, come il pepsinogeno I, il pepsinogeno II, la gastrina e gli anticorpi anti-Helicobacter pylori. Questi parametri forniscono informazioni preziose sulla funzionalità e lo stato di salute della mucosa gastrica.
Ma cosa rende il Gastropanel così utile? Innanzitutto, è un esame non invasivo e semplice da eseguire, che non richiede alcuna preparazione particolare da parte del paziente. Basta un prelievo di sangue e il gioco è fatto. Inoltre, il Gastropanel offre una valutazione completa e accurata della mucosa gastrica, consentendo di individuare precocemente eventuali alterazioni e fornendo al medico informazioni cruciali per una diagnosi tempestiva e un trattamento mirato.
Grazie alla sua affidabilità e completezza, il Gastropanel è consigliato per chiunque presenti sintomi di gastrite, come bruciore di stomaco, dolore addominale o difficoltà digestive, ma anche per coloro che hanno un'anamnesi familiare di patologie gastriche o che sono a rischio di sviluppare questa condizione, come coloro che assumono regolarmente farmaci anti-infiammatori o che soffrono di infezione da Helicobacter pylori.
Opzioni di trattamento e gestione della gastrite
Una volta diagnosticata la gastrite, attraverso esami per gastrite come gli esami del sangue, esami dello stomaco o altri specifici test diagnostici come il Gastropanel, è fondamentale avviare un trattamento adeguato per gestire i sintomi e prevenire complicanze. Le opzioni di trattamento variano in base alla causa sottostante della gastrite.
Nel caso di una gastrite causata da infezione da Helicobacter pylori, ad esempio, il trattamento può includere un regime antibiotico combinato a farmaci che riducono la produzione di acido nello stomaco (scopri di puù sui vari test per helicobacter pylori). In altre situazioni, può essere sufficiente modificare la propria dieta ed evitare cibi e bevande che irritano la mucosa gastrica, come alcolici, caffè e cibi piccanti. L'utilizzo di antiacidi o di altri farmaci che bloccano o diminuiscono la produzione dell'acido gastrico può aiutare a ridurre i sintomi e favorire la guarigione della mucosa dello stomaco.
È importante anche adottare uno stile di vita sano, che include una dieta equilibrata, l'abbandono del fumo e la riduzione dello stress, elementi tutti che contribuiscono alla prevenzione delle recidive della gastrite. Il monitoraggio costante e le visite periodiche dal proprio medico sono essenziali per assicurarsi che il trattamento sia efficace e per apportare eventuali aggiustamenti terapeutici.

Conoscere la salute del tratto gastrointestinale: l'importanza degli esami
La salute del nostro tratto digestivo è fondamentale per il benessere complessivo dell'organismo. Da un lato, la gastrite, un'infiammazione della mucosa gastrica, può causare fastidi e complicazioni se non trattata adeguatamente. Dall'altro, la celiachia, una condizione autoimmune in cui il glutine provoca danni alla mucosa intestinale, richiede una diagnosi precoce per evitare danni gravi alla salute. Entrambi i disturbi possono manifestarsi con sintomi simili, come dolore addominale e disturbi digestivi. È qui che entrano in gioco gli esami per la celiachia e quelli per la gastrite.
Attraverso questi test, è possibile identificare le condizioni sottostanti e avviare il trattamento appropriato. Una diagnosi tempestiva non solo migliora la qualità della vita, ma può anche prevenire complicazioni a lungo termine.
Presso il nostro laboratorio, offriamo una gamma completa di esami per la salute digestiva, per garantire una diagnosi accurata e una gestione efficace dei disturbi gastroenterologici.
Ultimi articoli
-
 Papilloma virus nella bocca: guida completa a sintomi, test e cure
Papilloma virus nella bocca: guida completa a sintomi, test e cure
-
 Bilirubina diretta: cos'è, valori normali e cause dell’aumento
Bilirubina diretta: cos'è, valori normali e cause dell’aumento
-
 Ferritina alta: cause, sintomi e cosa fare per abbassarla
Ferritina alta: cause, sintomi e cosa fare per abbassarla
-
 Gamma GT alta e bassa: guida completa su cause, sintomi e test
Gamma GT alta e bassa: guida completa su cause, sintomi e test
-
Fibrinogeno alterato: guida completa a valori, cause e analisi"">
 Fibrinogeno alterato: guida completa a valori, cause e analisi
Fibrinogeno alterato: guida completa a valori, cause e analisi